L'une des formes de tumeur les plus malignes est le mélanome du visage. Cependant, il est 10 fois moins fréquent que le cancer de la peau. Chaque année, l'incidence de cette maladie augmente. Ainsi, sur 100 000 personnes, environ 6 personnes tombent malades et la maladie s'observe principalement chez les femmes. Si nous parlons de l'âge des patients, la norme est de 30 à 40 ans.
Symptômes de la maladie
En apparence, le cancer des lèvres ressemble à une petite formation ou à une zone compactée. Il dépasse de la surface de la lèvre et est clairement visible même sur la photo. L'ulcération apparaît dans la partie centrale du mélanome.
Fondamentalement, la formation est située à une certaine distance de la ligne médiane, sur le bord rouge de la lèvre inférieure. La consistance du mélanome est dense, l'inflammation se développe et change de forme (vous pouvez le voir sur la photo). Dans certains cas, la tumeur prend la forme d’une fissure ou d’un papillome. Des saignements peuvent survenir et des squames peuvent être présentes. Au départ, le mélanome peut ressembler à un ulcère. En même temps, il pénètre profondément dans les tissus et une transition vers les tissus voisins est observée. Les métastases se développent rapidement.
En apparence, le cancer des lèvres ressemble à une petite formation ou à une zone compactée
Classification
Dans la plupart des cas, une tumeur sur la lèvre est un carcinome épidermoïde. Il peut être:
La variété kératinisante ne métastase pratiquement pas. La croissance est superficielle et le flux est lent. Le carcinome épidermoïde non kératinisant présente une croissance infiltrante. Dans ce cas, des métastases peuvent apparaître et des ulcérations peuvent survenir. Vous pouvez voir à quoi ressemblent les deux variétés sur la photo. Parfois, des carcinomes neuroendocrines et des carcinomes des glandes salivaires mineures surviennent.
En règle générale, les métastases vont aux ganglions lymphatiques de la région cervicale.
Carcinome épidermoïde de la lèvre
Formes cliniques
Le cancer des lèvres peut prendre les formes suivantes.
- Cancer endophytique peut être ulcéreuse-infiltrante ou ulcéreuse. L'évolution est maligne. L'ulcère est profond, ses bords se tournent vers l'extérieur et une infiltration du derme se produit. Il n'y a aucune douleur.
- Formes exophytes : verruqueuse et papillaire. La forme verruqueuse se forme dans le contexte d'une dyskératose productive. Dans ce cas, il y a de nombreuses excroissances sur la lèvre. Le cancer papillaire peut se développer à partir d'un papillome. Il grandit et acquiert une forme ronde. Ensuite, une croûte apparaît et une infiltration est notée à la base du néoplasme. Ensuite, le papillome tombe et l'infiltration devient plus forte.
Carcinome épidermoïde endophytique de la lèvre inférieure
Pourquoi apparaît-elle
L'évolution est principalement due à la mélanose de Durey, à la présence de grains de beauté acquis ou congénitaux. Selon la localisation, on distingue différents types :
- intradermique;
- épidermo-dermique;
- mixte.
Vous pouvez voir à quoi ils ressemblent sur la photo.
Les facteurs influençant l’apparition du mélanome comprennent :
- restructuration du corps;
- blessures;
- déséquilibre hormonal;
- irradiation ultraviolette.
Dans 40 % des cas, la tumeur est provoquée par un traumatisme. Dans les régions et pays du sud, le risque d’apparition est dû à l’exposition au soleil. Dans certains cas, des modifications des niveaux hormonaux peuvent contribuer à la régression du mélanome et à l’inhibition de son développement.
Une attention particulière doit être portée aux naevus borderline, qui ont une surface sèche et lisse, sans poils. La taille d'une telle formation ne dépasse souvent pas un centimètre. La tumeur est indolore, molle et s'élève au-dessus de la peau. Les formes mixtes sont assez rares, les formes cutanées également.
Dans 40 % des cas, la tumeur est causée par un traumatisme
Les maladies des lèvres, à savoir la chéilite, sont une autre cause d'inflammation. Ils surviennent en raison d'un traumatisme de la zone causé par divers facteurs irritants :
- changements brusques d'humidité et de température;
- manger des aliments très froids ou chauds ;
- tabac à chiquer ou noix de bétel;
- café fort;
- exposition à la lumière directe du soleil;
- boissons alcoolisées fortes;
- infections virales ;
- non-respect des règles d'hygiène.
Il a été prouvé que le tabagisme joue un rôle important.
Groupes à risque
Le cancer des lèvres est une tumeur maligne provenant de l’épithélium du bord rouge des lèvres. Regardez la photo pour voir à quoi cela ressemble. Dans 70 % des cas, les patients sont des hommes. Généralement, le cancer survient au niveau de la lèvre inférieure.
Processus précancéreux – diverses maladies des lèvres : papillomes, gerçures chroniques, processus inflammatoires divers. Étant donné que la tumeur sur la lèvre est un néoplasme de localisation externe, son diagnostic n'est pas difficile. Environ 85 % des mélanomes sont déjà détectés aux stades 1 et 2.
Généralement, le cancer survient sur la lèvre inférieure
Traitement du mélanome des lèvres
Auparavant, la chirurgie était considérée comme dangereuse. Désormais, cette méthode est utilisée pour éliminer tous les naevus qui ne dépassent pas les tissus sains. Ce processus garantit une récupération complète.
Prévisions
Le pronostic dépend du choix du traitement et du stade. Le taux de survie à cinq ans pour la première étape est de 90 %. Aux étapes suivantes, il diminue jusqu'à 70 %.
Comment reconnaître le mélanome (vidéo)
La prévention des maladies
Vous pouvez vous protéger du mélanome des lèvres en suivant ces règles :
- la peau des lèvres doit être protégée du soleil ;
- tu devrais arrêter de fumer;
- les processus précancéreux doivent être traités en temps opportun ;
- Lorsque vous travaillez dans des industries dangereuses, un examen médical annuel des employés est recommandé.
Le pronostic du mélanome de la lèvre dépend du stade de la maladie et de la rapidité du traitement.
Le mélanome situé sur le visage est considéré comme l'une des formes les plus dangereuses. Cependant, cela se produit assez rarement. En apparence, le néoplasme ressemble à un compactage. Des ulcérations et des ulcères peuvent parfois survenir. En règle générale, les métastases atteignent les ganglions lymphatiques du cou. La principale cause de la maladie est un traumatisme constant des lèvres. Le groupe à risque est celui des hommes âgés de 30 à 40 ans. Le traitement est chirurgical. Le pronostic dépend du stade de la maladie et de la rapidité du traitement. Si la tumeur est détectée à un stade précoce, le mélanome peut être traité avec succès.

Le mélanome est considéré comme l'une des tumeurs malignes humaines les plus insidieuses, dont la morbidité et la mortalité augmentent régulièrement d'année en année.
Ils en parlent à la télévision, écrivent dans des magazines et sur Internet. L'intérêt des gens ordinaires est dû au fait que la tumeur est de plus en plus détectée chez les résidents de divers pays et que le nombre de décès reste élevé, même malgré un traitement intensif.
En termes de prévalence, le mélanome est nettement en retard sur les tumeurs épithéliales de la peau (carcinome épidermoïde, carcinome basocellulaire, etc.), selon diverses sources, représentant 1,5 à 3 % des cas, mais il est bien plus dangereux. Au cours des 50 années du siècle dernier, l'incidence a augmenté de 600 %. Ce chiffre est suffisant pour craindre sérieusement la maladie et rechercher les causes et les méthodes de traitement.
Ce que c'est?
Le mélanome est un type de cancer qui affecte les mélanocytes, cellules pigmentaires situées dans la peau humaine. La maladie présente un risque élevé de métastases rapides, ce qui entraîne le développement de complications graves et, dans les cas graves, la mort du patient. Chaque année, environ 50 000 nouveaux cas de mélanome sont enregistrés aux États-Unis.
Le mélanome est plus sensible chez les personnes âgées à peau blanche (55-70 ans), mais les jeunes de plus de 30 ans risquent également de le développer. Dans presque tous les cas, la tumeur est précédée de modifications sous forme de taches de vieillesse, de grains de beauté, de dermatite et d'autres affections précancéreuses. Le mélanome est souvent détecté au stade métastatique, mais même un diagnostic rapide ne laisse souvent aucune chance d'issue favorable en raison de l'extrême malignité du néoplasme.
Le premier maillon du diagnostic rapide de la maladie réside dans les patients eux-mêmes, car les mélanomes surviennent généralement sur des zones ouvertes et visibles de la peau. Ceci est important car la détection et le diagnostic précoces du mélanome garantissent une guérison rapide avec une intervention chirurgicale minimale.
Épidémiologie
Selon l'OMS, en 2000, plus de 200 000 cas de mélanome ont été diagnostiqués dans le monde et 65 000 décès liés au mélanome ont eu lieu.
Entre 1998 et 2008, l'augmentation de l'incidence du mélanome dans la Fédération de Russie était de 38,17 % et le taux d'incidence standardisé est passé de 4,04 à 5,46 pour 100 000 habitants. En 2008, le nombre de nouveaux cas de mélanome cutané dans la Fédération de Russie s'élevait à 7 744 personnes. Le taux de mortalité par mélanome dans la Fédération de Russie en 2008 était de 3 159 personnes et le taux de mortalité standardisé était de 2,23 personnes pour 100 000 habitants. L'âge moyen des patients atteints d'un mélanome diagnostiqué pour la première fois de leur vie en 2008 dans la Fédération de Russie était de 58,7 ans. L'incidence la plus élevée a été observée entre 75 et 84 ans.
En 2005, les États-Unis ont enregistré 59 580 nouveaux cas de mélanome et 7 700 décès dus à cette tumeur. Le programme SEER (The Surveillance, Epidemiology, and End Results) note que l'incidence du mélanome a augmenté de 600 % entre 1950 et 2000.
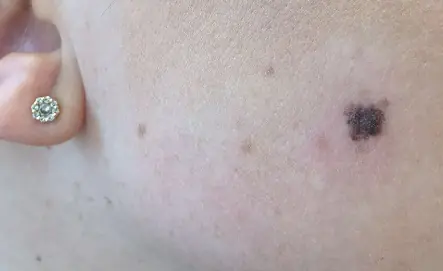
Causes du développement du mélanome
La cause de la formation du mélanome au stade initial est la dégénérescence des mélanocytes en cellules malignes.
La principale théorie expliquant ce processus est la génétique moléculaire. Des défauts apparaissent dans la molécule d'ADN de la cellule pigmentaire. De plus, sous l'influence de facteurs provoquants, une mutation génétique se produit, associée à une modification du nombre de gènes, à une perturbation de l'intégrité des chromosomes ou à leur réarrangement. Les cellules modifiées acquièrent la capacité de se diviser de manière illimitée, ce qui entraîne une augmentation de taille de la tumeur et des métastases. Ces troubles peuvent survenir sous l'influence de facteurs défavorables de propriétés internes et externes ou d'une combinaison de ceux-ci.
Causes et facteurs de risque :
- Exposition prolongée au soleil. L'exposition aux rayons ultraviolets, notamment aux solariums, peut provoquer le développement d'un mélanome. Une exposition excessive au soleil pendant l’enfance augmente considérablement le risque de maladie. Les résidents des régions à activité solaire accrue (Floride, Hawaï et Australie) sont plus susceptibles de développer un cancer de la peau. Les brûlures causées par une exposition prolongée au soleil font plus que doubler le risque de développer un mélanome. Une visite au solarium augmente cet indicateur de 75%. L'Agence OMS de recherche sur le cancer classe les appareils de bronzage comme un « facteur de risque accru de cancer de la peau » et classe les appareils de bronzage comme cancérigènes.
- Taupes. Il existe deux types de grains de beauté : normaux et atypiques. La présence de grains de beauté atypiques (asymétriques, surélevés au-dessus de la peau) augmente le risque de développer un mélanome. Aussi, quel que soit le type de grains de beauté, plus il y en a, plus le risque de dégénérescence en tumeur cancéreuse est élevé ;
- Type de peau. Les personnes ayant une peau plus délicate (caractérisée par des cheveux et des yeux clairs) courent un risque accru.
- Anamnèse. Si vous avez déjà eu un mélanome ou un autre type de cancer de la peau et que vous êtes guéri, votre risque de développer à nouveau la maladie augmente considérablement.
- Immunité affaiblie. L’impact négatif de divers facteurs sur le système immunitaire, notamment la chimiothérapie, la transplantation d’organes, le VIH/SIDA et d’autres déficits immunitaires, augmente le risque de développer un mélanome.
L'hérédité joue un rôle important dans le développement du cancer, notamment du mélanome. Environ un patient sur dix atteint de mélanome a un parent proche qui a ou a eu la maladie. De forts antécédents familiaux incluent le mélanome chez les parents, les frères et sœurs et les enfants. Dans ce cas, le risque de mélanome augmente de 50 %.
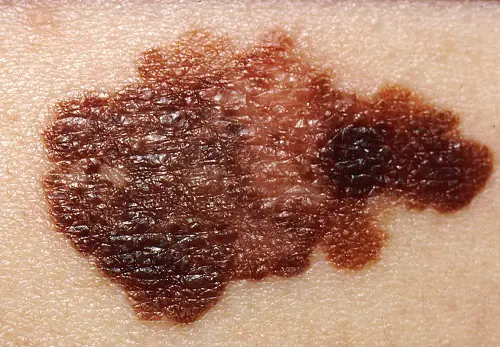
Classification
Formes cliniques de la maladie :
- Superficiellement étalé, ou superficiel. Elle est observée chez 70 % des patients, plus souvent chez les femmes. Ce mélanome se caractérise par une longue période de croissance bénigne. Après une longue période, il se développe en couches plus profondes et son pronostic est favorable.
- Nodulaire (nodulaire). Variante invasive de la tumeur. Il pénètre rapidement en profondeur dans la peau et ressemble à une bosse ronde et convexe. La pigmentation d'une telle formation est généralement noire, moins souvent que les autres nuances sombres, ou n'est pas modifiée du tout. Souvent, un mélanome nodulaire est détecté chez les personnes âgées sur les membres et le tronc.
- Acrolentigineux. Elle se développe à la surface de la peau et s’étend ensuite en profondeur. Une caractéristique distinctive est la localisation des symptômes - la tumeur apparaît sur les paumes, la plante des pieds ou sous les ongles. Ce mélanome apparaît plus souvent chez les noirs et les asiatiques.
- Lentigo lentigineux ou malin. Le néoplasme ressemble en apparence à une grande tache de naissance plate. Des nids de mélanocytes se forment dans la couche épithéliale, d'où ils pénètrent à l'intérieur. Elle est plus fréquente chez les femmes âgées de plus de 70 ans au niveau du visage, du cou et de l'arrière des membres.
- Sans pigment (achromatique). Cela survient assez rarement, dans 5 % des cas. Les cellules pigmentaires modifiées perdent la capacité de synthétiser le pigment, ces formations sont donc roses ou de couleur chair. Une tumeur non pigmentée est considérée comme l'une des variétés de la forme nodulaire ou est considérée comme une manifestation de métastases cutanées.
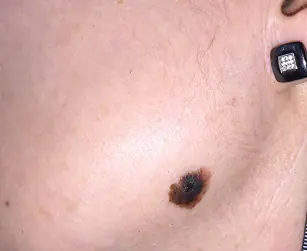
Symptômes du mélanome au stade initial
Au stade initial, le mélanome (voir photo) n'est pas différent d'un grain de beauté ordinaire. Les principaux symptômes de l'apparition de la maladie sont les suivants :
- Le grain de beauté a commencé à grandir et à saigner et est devenu plus foncé ;
- Le grain de beauté a commencé à démanger.
Ce sont les principaux symptômes qui nécessitent une consultation immédiate avec un oncologue. Aussi, ne retardez pas votre visite si le nombre de grains de beauté augmente soudainement et fortement.
Au stade initial, l'épaisseur de la formation ne dépasse pas 1 mm. Un grain de beauté qui vient de commencer à dégénérer est pratiquement impossible à distinguer d'un grain de beauté ordinaire. Une tumeur maligne déjà en développement peut avoir n'importe quelle taille et forme, être suintante, couverte de nœuds et saigner. La tumeur a une consistance dense et s'élève souvent au-dessus de la peau. La couleur peut être noire, marron, bleue, grise. Pas souvent, mais il existe des cas où une lésion de mélanome ne change pas de couleur et reste légère, semblable à l'hypomélanose ordinaire.
Le mélanome peut survenir dans n’importe quelle zone du corps. Cependant, le plus souvent, chez les femmes, il est diagnostiqué au bas de la jambe et chez les hommes, au dos. Chez les personnes âgées, la tumeur est plus souvent localisée au visage. Dans la moitié des cas, la formation se développe sur une peau saine et dans les cas restants, sur le site des naevus pigmentés.
Le mélanome sur l'iris de l'œil ressemble à une tache sombre de forme irrégulière ; la formation sous-unguéale ressemble à une bande située sous la plaque de l'ongle sur la cuticule.
Les formes superficielles ont tendance à se développer lentement, tandis que les formes nodulaires peuvent passer par plusieurs stades de développement en quelques semaines.
Lorsqu'un grain de beauté devient malin, des changements peuvent être observés :
- Augmentation de la pigmentation ;
- Couleur inégale (présence de plusieurs nuances) ;
- Surface brillante de la formation ;
- Rougeur de la zone environnante ;
- Bords flous du grain de beauté, bordures irrégulières ;
- Manque de cheveux ;
- La lésion peut dépasser 5 mm ;
- L'apparition de petits éléments papillomateux nodulaires au niveau du naevus ;
- Démangeaisons et brûlures.
À mesure que la formation se développe et que le stade passe à un stade plus grave, un tableau clinique plus prononcé se développe.
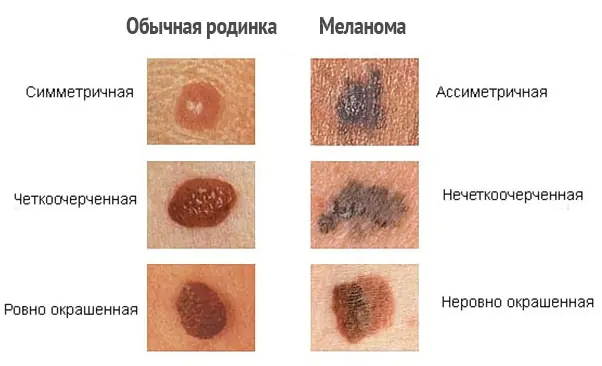
Comment distinguer un mélanome ?
Afin de distinguer correctement le mélanome et de remarquer les premiers signes de malignité, il est nécessaire de distinguer les formations cutanées, c'est-à-dire de connaître la différence entre les taches de rousseur, les grains de beauté et les naevus. Malheureusement, même de nombreux experts confondent ces définitions.
| Nom | Description |
| Taupes | Formations ovales ou rondes, brun foncé ou couleur chair. Le diamètre des grains de beauté varie de 0,2 à 1 centimètre. En règle générale, les grains de beauté sont plats, mais ils peuvent parfois dépasser le niveau de la peau. |
| Taches de rousseur | Taches plates, brun clair et arrondies sur la peau qui s'assombrissent au soleil et pâlissent en hiver. |
| Naevus atypiques ou dysplasiques | Des grains de beauté plus gros, avec des bords inégaux et une coloration inégale. |
| Mélanome malin | Formations pigmentées et non pigmentées sur la peau, apparaissant à la fois indépendamment (de novo) et sur une peau modifiée (c'est-à-dire à partir de grains de beauté précédents). Le mélanome se développe à partir des cellules pigmentaires (mélanocytes) de la peau. En s'approfondissant davantage, la tumeur acquiert la capacité de métastaser via les vaisseaux lymphatiques et sanguins vers n'importe quelle partie du corps. |
Toute formation pigmentée, qu'il s'agisse d'un ancien grain de beauté ou d'un nouveau naevus, chez les personnes de plus de 20 à 30 ans, doit être examinée en cas de suspicion de mélanome. En plus des examens périodiques par un dermatologue et un oncologue, des études complémentaires doivent être réalisées.
Diagnostique
La qualité du traitement du mélanome et le pronostic de la maladie dépendent directement du diagnostic précoce de la lésion. Pour déterminer un diagnostic oncologique, un oncologue effectue un examen visuel de la zone pathologique. Un examen détaillé d'une tumeur maligne est effectué à l'aide d'un dermatoscope, qui est un appareil spécial permettant de visualiser la pathologie sous une forme agrandie.
Dans les cliniques d'oncologie modernes, des dermatoscopes numériques sont utilisés, qui permettent de visualiser une tumeur maligne dans une image tridimensionnelle sur un écran de contrôle. Une méthode supplémentaire efficace pour diagnostiquer le mélanome est un test sanguin pour le cancer (les marqueurs tumoraux sont des protéines spécifiques dont la concentration augmente avec le cancer).
Tous les cancers subissent une biopsie au stade final de l'examen. Les études cytologiques et histologiques du matériel biologique prélevé dans le foyer primaire du cancer permettent d'établir un diagnostic définitif indiquant le stade et la forme de l'oncologie.
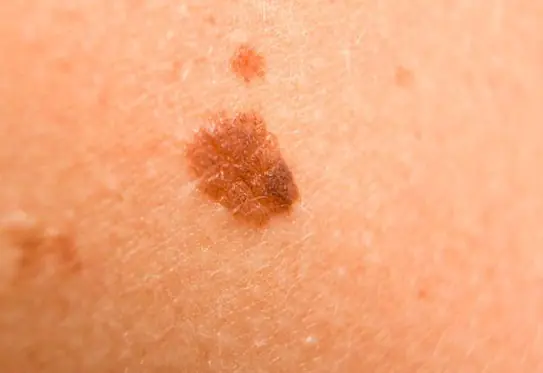
Photo : à quoi ressemble le mélanome
Vous trouverez ci-dessous de nombreuses photos qui vous aideront à comprendre à quoi ressemble le mélanome aux stades initial et plus avancé :
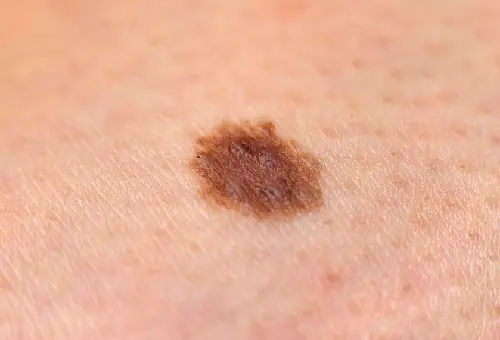
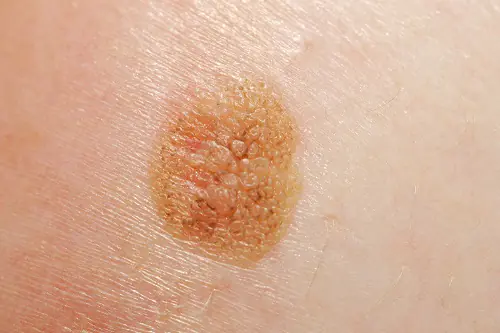
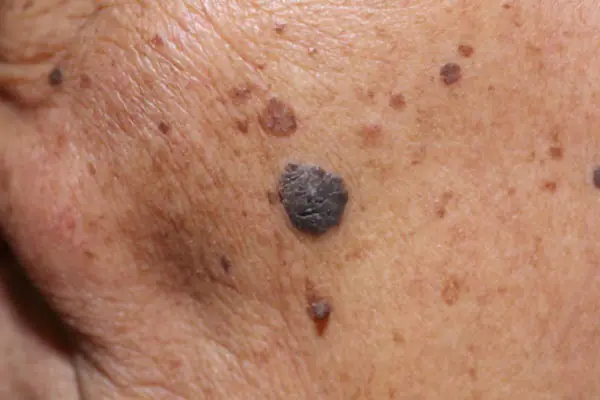
Comment traiter le mélanome à un stade précoce
La principale méthode de traitement du mélanome à un stade précoce en 2019 est l’ablation chirurgicale. Tant pour la tumeur primitive que pour le traitement des rechutes, une excision gaine-fasciale de la tumeur est réalisée. La tumeur est retirée avec la zone adjacente de peau apparemment inchangée - selon le stade, à une distance de 1 cm à 2-3 cm. Avec la tumeur, le tissu sous-cutané est retiré jusqu'à l'aponévrose ou le fascia du muscle sous-jacent, suivi d'une chirurgie plastique. L’ablation du fascia lui-même est une question controversée et n’est pas acceptée par certains auteurs. Si les ganglions lymphatiques sont touchés, leur résection est réalisée.
Indications de la lymphadénectomie régionale en cas de mélanome cutané primitif :
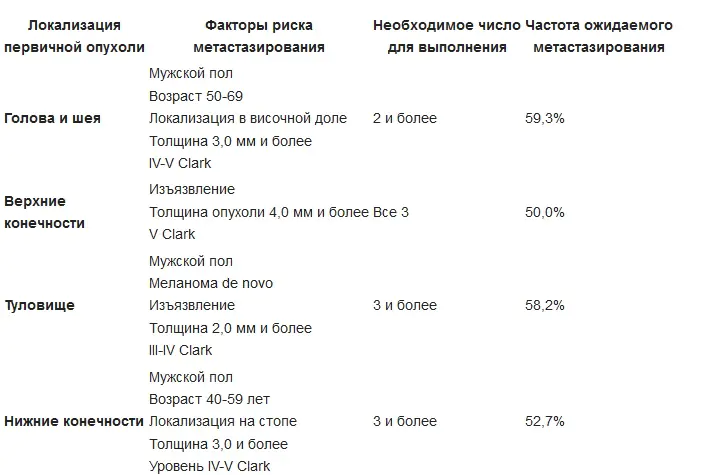
Une option de traitement chirurgical peut être la chirurgie de Mohs (Frederick Mohs) - interventions chirurgicales sous le contrôle d'un microscope, ainsi que l'excision de la gaine au laser. La cryodestruction du mélanome n'est pas utilisée car le niveau d'invasion dans le tissu sous-jacent ne peut pas être déterminé avec précision.
Traitement du mélanome avec métastases
Les principales méthodes de traitement du mélanome métastatique sont la polychimiothérapie, l'immunothérapie et la radiothérapie, qui sont généralement utilisées en association.
Immunothérapie
- Interféron alpha (IFN-A), interleukine 2 (IL-2) et facteur de stimulation des colonies de granulocytes et de macrophages (GM-CSF). Une étude réalisée par l'Eastern Cooperative Oncology Group (ECOG) a montré que l'utilisation d'interféron alpha-2b aux doses maximales tolérées permet une prolongation significative de l'intervalle sans maladie et de la survie globale par rapport à l'absence de traitement adjuvant.
- Des anticorps monoclonaux. En prescrivant des médicaments d'immunothérapie - ipilimumab et nivolumab - à des patients atteints de mélanome aux stades III et IV, il a été possible d'obtenir une réduction tumorale dans 58 % des cas, de plus d'un tiers, dans le reste - d'arrêter la croissance du mélanome pendant un année. Les résultats de l’étude ont été présentés lors de la réunion annuelle 2015 de l’American Society of Clinical Oncology.
- Radiothérapie - dose focale totale - 4000...4500 rad. La dose totale optimale est de 10 000 rad. (Différents protocoles sont différents).
- Pour généraliser le processus, une chimiothérapie régionale et systémique est utilisée : dacarbazine (DTIC), carmustine (BCNU), lomustine (CCNU), cisplatine, tamoxifène, cyclophosphamide, etc.
La thérapie génique du mélanome est en cours de recherche, visant à introduire le gène suppresseur de tumeur p53, p16INK4a, l'inactivation de la voie de signalisation oncogène - ras, - c-myc, etc.
Les recherches menées par Mikhail Nikiforov du Roswell Park Cancer Institute en sont au stade préclinique et montrent que l'enzyme guanosine monophosphate synthase (GMPS) peut déclencher la croissance du mélanome et pourrait devenir la cible de nouveaux médicaments contre celui-ci. Le rôle du GMPS dans le développement et les métastases du mélanome a maintenant été étudié. Cette enzyme peut être bloquée à l’aide de l’antibiotique angustmycine A, également connu sous le nom de décoyinine, un antibiotique de longue date. Les niveaux de GMPS se sont révélés élevés dans les échantillons de métastases de mélanome. On pense que l'Angustimine A a un potentiel en tant que traitement ciblé pour les tumeurs hébergeant la mutation du gène NRASQ61R ou BRAFV600E.
Un nouveau médicament, Keytruda, qui a été approuvé par la FDA l'année dernière pour le traitement du cancer du poumon métastatique, fait actuellement l'objet d'essais cliniques supplémentaires. À ce stade, l’hôpital d’État Sheba en Israël recrute des patients pour participer à un essai clinique du médicament dans le traitement du mélanome. Les patients étrangers peuvent également participer aux études.
Surveillance des patients
Les patients ayant subi un traitement chirurgical radical doivent être suivis par un oncologue. L'observation doit être effectuée selon les règles générales - examens périodiques par un médecin, avec échographies de contrôle.
Les règles d'observation clinique des patients atteints de mélanome sont les suivantes :
- lors des examens préventifs, examen obligatoire de la peau au niveau de la tumeur enlevée ;
- palpation obligatoire des ganglions lymphatiques - cervicaux, axillaires, inguinaux-fémoraux;
- examen échographique supplémentaire des ganglions lymphatiques ;
- examen échographique des organes internes pour exclure les métastases aux organes internes ;
- Si nécessaire, une scintigraphie osseuse et une tomodensitométrie du cerveau sont réalisées.
La prévention
La prévention du mélanome implique l'utilisation d'une crème qui protège contre les rayons ultraviolets et une exposition minimale à la lumière directe du soleil. Il est également nécessaire de procéder régulièrement à un auto-examen. Afin de répondre à la question de savoir combien de temps les gens vivent avec un mélanome, il est nécessaire de comprendre que cela dépend du stade, de la localisation, de l’ampleur du processus et de l’activité du système immunitaire de l’organisme.
Prévision
Avec le mélanome initial et de stade II sans rechute, la guérison est possible ; avec une rechute, le taux de survie à cinq ans est d'environ 85 %, le stade III - 50 %, le stade V - jusqu'à 5 %.
Le mélanome est l’une des tumeurs malignes les plus courantes. Elle apparaît sur la peau, y compris sur le visage. Selon les statistiques, il survient dans la pratique médicale dix fois moins souvent que le cancer, mais il est très dangereux. Chaque année, le nombre de patients augmente.
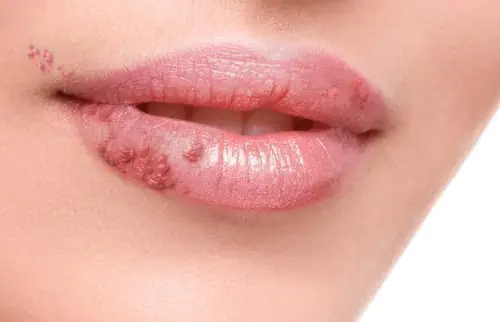
Le mélanome apparaît sur les tissus mous, y compris les lèvres
Le groupe à risque comprend les femmes âgées de 30 à 40 ans. Le mélanome muqueux affecte les tissus mous et provoque la propagation de métastases à divers organes. Si la maladie n'est pas diagnostiquée à temps et que son traitement n'est pas commencé, la mort est possible.
Symptômes de la maladie
Lors d’un examen externe, vous remarquerez peut-être une petite excroissance ou une grosseur sur la peau. En règle générale, il dépasse légèrement de la surface de la peau et présente un ulcère au centre.
Dans la plupart des cas, la bosse apparaît d’un côté de la lèvre inférieure. Il a une structure dense et peut changer de taille et de forme avec le temps, à mesure que la tumeur peut se développer. Parfois, le mélanome apparaît sous la forme d’un papillome ou d’une fissure à surface squameuse. Lorsqu'une telle maladie survient, des saignements mineurs peuvent survenir. Aux premiers symptômes, il semble qu’un petit ulcère soit apparu sur la lèvre. Il pénètre progressivement dans la structure tissulaire, affectant celle voisine.
Avec le mélanome, les métastases se propagent assez rapidement. Les spécialistes qualifiés reconnaissent rapidement les nouvelles excroissances sur la peau, mais pour les personnes sans formation médicale, elles semblent être de simples grains de beauté. Il est nécessaire de connaître les principales caractéristiques de la maladie afin de la diagnostiquer à temps.
Les signes suivants sont considérés comme des signes caractéristiques du mélanome :
- asymétrie de formation, dans laquelle on observe une forme irrégulière ou irrégulière ;
- changement de couleur, qui devient le premier signal d'une visite chez le médecin;
- la taille du mélanome peut dépasser 6 mm ; s'il grossit, c'est un signe clair que la tumeur a commencé à se développer.
Les premiers signes de la maladie comprennent une augmentation de la taille et de la couleur. Après un certain temps, des ulcérations et des saignements peuvent s'y ajouter. Aux premiers stades de développement, il peut n’y avoir aucun symptôme. Déjà lorsque des métastases apparaissent, le patient commence à se sentir mal, à voir pire, à ressentir des douleurs osseuses et à perdre rapidement du poids. Afin de ne pas rater le moment où une tumeur bénigne devient maligne, il est nécessaire de consulter un médecin à temps si des néoplasmes apparaissent sur la peau.
Une tumeur se développant sur la lèvre se présente le plus souvent sous la forme d'un carcinome épidermoïde, qui peut être de deux types : kératinisant et non kératinisant.
En présence d'une forme kératinisante, les métastases ne se propagent pratiquement pas. L'évolution de la maladie est lente et superficielle.
Dans le cas du carcinome épidermoïde non kératinisant, on observe une croissance infiltrante, au cours de laquelle des ulcérations apparaissent et des métastases se propagent.
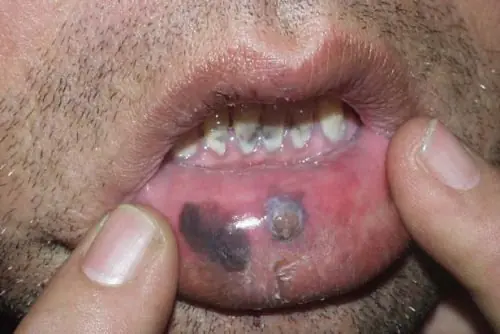
Le mélanome sur la lèvre apparaît comme une tache asymétrique
Classification de la maladie
La maladie peut se manifester sous deux formes : exophytique et endophyte.
- Le cancer exophytique se présente sous la forme de formations de type verruqueux et papillaire. L’apparition de verrues provoque une kératinisation accrue de la peau. Dans de tels cas, plusieurs excroissances peuvent apparaître sur la lèvre. Si un papillome est présent en surface, il peut évoluer en cancer de type papillaire. Il grandit progressivement et prend la forme d'un cercle. Ayant atteint un certain stade de développement, on observe l'apparition d'une croûte et d'une infiltration à la base de la formation. Après cela, le papillome disparaît et le processus d'infiltration s'intensifie considérablement.
- La forme endophytique se présente sous la forme de l'apparition d'ulcères ou de formations ulcéreuses-infiltrantes. Une évolution maligne de la maladie se produit, suivie de la pénétration de l'ulcère dans la structure tissulaire. Une infiltration de l'épiderme est observée, mais il n'y a pas de douleur. De telles manifestations sont un signe clair que la tumeur s'est depuis longtemps développée en une tumeur maligne, il est donc très important de ne pas amener la maladie à de tels symptômes.
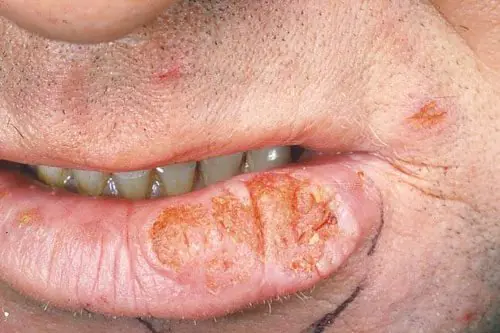
Le mélanome endophytique se manifeste par une ulcération des lèvres
Causes de la maladie
Le mélanome de la lèvre peut être causé par divers facteurs, mais la cause principale de la maladie est le mélanome de Durey, ainsi que les grains de beauté acquis et congénitaux qui se sont transformés en tumeur maligne. La maladie peut avoir une localisation différente. Selon la localisation de la maladie, on distingue le mélanome :
- épidermo-dermique;
- intradermique;
- mixte.
Dans le premier cas, la maladie se propage à la surface, dans le second - à l'intérieur de la structure tissulaire et dans le troisième - les tissus externes et internes sont endommagés.
Les causes du mélanome sur la lèvre peuvent être les facteurs suivants :
- perturbations du fonctionnement du corps;
- blessures antérieures ;
- Déséquilibre hormonal;
- exposition aux rayons ultraviolets.
Selon les statistiques, dans 40 % des cas, la maladie se développe à la suite d'un traumatisme. Dans les pays situés au sud, la maladie est causée principalement par une exposition accrue de la peau au soleil. Dans la pratique, il existe également des cas où, si l'équilibre hormonal est perturbé, le développement du mélanome régresse au contraire.
Lors de l’examen de la peau, il faut faire attention aux naevus qui ont une surface sèche et lisse. Il n'y a pas non plus de poils sur de telles formations. En taille, ils ne dépassent pas 1 cm.
Une autre raison assez courante pour laquelle un mélanome se développe sur la lèvre est la maladie des lèvres, la chéilite. Les raisons de leur apparition peuvent être les facteurs suivants :
- changements de température et d'humidité;
- manger des aliments chauds ou froids ;
- mastication systématique du tabac;
- boire du café fort;
- l'influence des rayons du soleil ;
- boissons alcoolisées fortes;
- infections et virus ;
- manque d'hygiène;
- fumer à long terme.
Les causes de la maladie peuvent être différents facteurs, mais quelle que soit leur origine, la maladie se développe rapidement si des mesures thérapeutiques ne sont pas prises.

Les rayons du soleil activent le processus de formation du mélanome
Diagnostic de la maladie
Avant de commencer le traitement, il est nécessaire de procéder à un diagnostic approfondi. Un spécialiste expérimenté identifie une tumeur maligne lors de l'examen initial. Ensuite, une série de tests sont prescrits pour confirmer le diagnostic. La liste des diagnostics de base comprend les actions les plus efficaces, comme le croit aujourd'hui la médecine.
- Dermatoscopie. Lors de la détermination d'une formation maligne sur la lèvre, une procédure est utilisée qui vous permet de l'agrandir visuellement et de l'examiner plus en détail.
- Biopsie. Au cours de cette procédure, les tissus cutanés sont prélevés et examinés au microscope. Il utilise une fine lame chirurgicale pour couper la couche supérieure de la peau. Très souvent, cette méthode est utilisée pour déterminer le carcinome basocellulaire. Il existe également d'autres méthodes pour réaliser cette procédure, en fonction du type de mélanome sur la lèvre.
- Biopsie des ganglions lymphatiques. Elle est réalisée dans les cas où un mélanome a déjà été diagnostiqué. Il est nécessaire de détecter la propagation du cancer.
- Tests secondaires. Il s'agit notamment des analyses de sang, de la tomodensitométrie et de la tomographie par émission de positons.
Les tests secondaires visent à identifier l’étendue du développement du cancer. Lors du don de sang, le taux de lactate déshydrogénase est examiné, dont une augmentation indique la propagation des métastases.
La tomodensitométrie vous permet d'examiner les organes internes et de déterminer la présence de métastases. La stadification est également utilisée, ce qui vous permet de déterminer la taille de la tumeur et l'étendue de sa propagation.
Le choix de la méthode dépend du type de mélanome de la lèvre.

A l'aide d'un dermatoscope, le médecin examine la formation
Traitement de la maladie
Après un diagnostic approfondi, un traitement complet est prescrit. Il se compose de diverses procédures et médicaments. La liste des principales méthodes de traitement du mélanome de la lèvre comprend :
- Mosa - chirurgie micrographique ;
- intervention chirurgicale;
- cryochirurgie;
- chimiothérapie;
- immunothérapie;
- ablation des ganglions lymphatiques;
- utilisation d'anticorps monoclonaux;
- utilisation d'inhibiteurs de BRAF ;
- radiothérapie;
- soins palliatifs;
- utilisation de médicaments.
Le choix de la méthode repose sur le stade de la maladie, l'état général du patient et son âge.
La principale méthode de traitement est la chirurgie, quel que soit le stade du mélanome. La plupart des lésions sont éliminées après analyse par biopsie. Si des cellules cancéreuses subsistent après la procédure, une opération supplémentaire est effectuée au cours de laquelle les tissus voisins sont retirés.
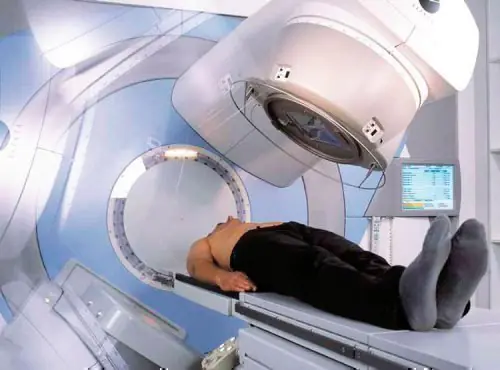
La radiothérapie est l'une des méthodes de traitement de la maladie
En savoir plus sur les méthodes
La méthode de Mohs est également souvent utilisée pour le mélanome de la lèvre - chirurgie micrographique, qui implique l'ablation séquentielle de fines couches de peau. Après chaque opération, chaque couche est examinée à l'aide d'un microscope, ce qui permet de constater la présence d'un cancer.
Le recours à la cryochirurgie implique le processus de congélation des tissus, entraînant leur destruction. Cette méthode est extrêmement rarement utilisée.
L’une des méthodes les plus courantes de traitement du mélanome de la lèvre, qui a atteint un stade avancé de développement, est la chimiothérapie. C’est une mesure assez radicale, mais elle est aussi efficace. La procédure utilise des médicaments de chimiothérapie puissants. Le complexe comprend également l’immunothérapie, qui vise à renforcer l’immunité du patient afin qu’il puisse faire face aux cellules cancéreuses. Il est utilisé après une chimiothérapie pour prévenir l’apparition de nouvelles tumeurs dans l’organisme.
En outre, le complexe thérapeutique comprend souvent la prise d'inhibiteurs de BRAF et d'anticorps monoclonaux. Ils permettent de vaincre l'activité des cellules cancéreuses et de réduire leur développement.
Le recours à la radiothérapie, qui vise à éliminer la douleur causée par le cancer. Pour le mélanome de la lèvre, il est extrêmement rarement utilisé.
La thérapie palliative vise à améliorer l'état du patient. Cela aide à faire face à la douleur et à prolonger la vie.
La prise de médicaments vise à éliminer les sensations douloureuses, ainsi qu'à éliminer le processus inflammatoire et à supprimer les cellules cancéreuses. Le plus souvent, la liste des médicaments comprend :
- 5-fluorouracile;
- Diclofénac;
- Imiquimod;
- les interférons alpha;
- le vémurafénib;
- des anticorps monoclonaux.
La prise de ces médicaments doit être effectuée en cours, en suivant toutes les instructions du médecin.
Le traitement est choisi individuellement, en fonction du stade du mélanome. Pour qu'elle soit plus efficace, il est nécessaire de diagnostiquer la maladie à temps et de ne pas l'amener à un état critique lorsqu'il est nécessaire d'appliquer des mesures radicales. Dans certains cas, même leur utilisation devient inutile, puisque la maladie a atteint son stade final. Par conséquent, il est très important de contacter un spécialiste lorsque de nouvelles excroissances apparaissent, leur couleur et leur taille changent.



