IN 1928 Adolf Windaus (Adolf Windaus) erhielt den Nobelpreis für Chemie für seine Studien zur Zusammensetzung von Sterinen und ihrer Beziehung zu Vitaminen. Die fettlösliche Substanz, die er untersuchte, war Vitamin D; Allerdings reicht die Geschichte von Vitamin D und Rachitis sowie dessen Mangel tatsächlich bis in die Antike zurück, wenn man schriftliche Quellen und Kunstwerke sorgfältig studiert.
IN 1919 Melanby (Mellanby), der Experimente an Hunden mit Dorschleber durchführte, kam als erster zu dem Schluss, dass die Ursache für Rachitis das Fehlen eines „Hilfsfaktors in der Ernährung“ sei. Drei Jahre später fanden McCollum et al. heraus, dass Lebertran, wenn es erhitzt und oxidiert wurde, Rachitis bei Ratten heilte. Der neue Faktor erhielt den Namen Vitamin D, da es sich um das vierte damals entdeckte Vitamin handelte.
Gleichzeitig erschien mit UV-Licht ein völlig anderes Heilmittel gegen Rachitis. Im späten 19. und frühen 20. Jahrhundert war die Ursache der Rachitis ein Mangel an frischer Luft und Sonnenlicht sowie mangelnde Bewegung. Im Jahr 1921 beobachteten Hess und Unger eine Saisonalität bei Rachitis, die mit saisonalen Schwankungen der Sonneneinstrahlung einherging. Ungeachtet dessen kam Chick zu dem Schluss, dass Sonnenlicht bei der Heilung von Rachitis genauso wirksam sei wie Kabeljauöl.
IN 1919 Guldshinsky (Huldschinsky) kam zu dem Schluss, dass künstliches Sonnenlicht genauso erfolgreich gegen Rachitis wirken kann wie natürliches Licht. Durch die Kontrolle der Ernährung und der äußeren UV-Exposition setzte er Kinder mit schwerer Rachitis einer Quecksilber-Quarzlampe aus, die UV-Strahlen ausstrahlte, und beobachtete eine deutliche klinische und radiologische Verbesserung, einschließlich frischer Kalziumablagerungen.
IN 1925 Hess und seine Mitarbeiter isolierten Sitosterol aus Baumwollsamenöl, das bei Ratten keine Wirkung auf Rachitis hatte, bis es mit UV-Licht bestrahlt wurde. Seit der Entdeckung, dass die Bestrahlung von Lebensmitteln, insbesondere Vollmilch, Rachitis-hemmende Eigenschaften verleihen kann, hat dies zu enormen Fortschritten im öffentlichen Gesundheitswesen geführt und zu einem raschen Rückgang der Rachitis-Prävalenz bei Kindern geführt.
Mit erstaunlicher Weitsicht stellte Hess die Hypothese auf, dass Cholesterin in der Haut durch UV-Strahlung aktiviert werde und antirachitisch wirkt. Die vollständigen photochemischen und thermischen Reaktionsschritte im Vitamin-D-Mechanismus wurden schließlich 1955 von Velluz aufgeklärt. Die genaue Abfolge der Schritte, die zur Photoproduktion von kutanem Cholecalciferol führen, wird in einer Übersicht von Holik aus dem Jahr 1980 beschrieben.
A) Funktionen von Vitamin D. Vitamin D reguliert den Stoffwechsel von Kalzium und Phosphor. Seine Hauptaufgabe besteht darin, den Zustrom von Kalzium in den Blutkreislauf zu erhöhen, indem es Kalzium und Phosphor aus dem Darm absorbiert und Kalzium in den Nieren wieder aufnimmt, was eine normale Knochenmineralisierung und Muskelfunktion ermöglicht. Dieses Vitamin beeinflusst den alkalischen Phosphatasespiegel im Serum und hemmt außerdem die T-Zell-Proliferation und die Reifung dendritischer Zellen sowie Auswirkungen auf die Keratinozytenfunktion.
Ein Vitamin-D-Mangel führt zu einer beeinträchtigten Knochenmineralisierung, was zu Knochenerweichungserkrankungen, insbesondere Rachitis bei Kindern und Osteomalazie bei Erwachsenen, führt und möglicherweise zur Entstehung von Osteoporose beiträgt. Ein Mangel kann durch die Aufnahme des Vitamins über die Nahrung in Kombination mit unzureichender Sonneneinstrahlung sowie durch Krankheiten verursacht werden, die seine Absorption einschränken, oder durch Zustände, die die Umwandlung von Vitamin D in aktive Metaboliten beeinträchtigen, wie z. B. Leber- oder Nierenerkrankungen.
Am anfälligsten für einen Vitaminmangel sind ältere Menschen, Bewohner hoher Breiten mit langen Winterperioden, übergewichtige Personen und alle Personen mit dunkler Hautpigmentierung, die in hohen Breiten leben.
Eine Vergiftung durch überschüssiges Vitamin D kann sich in Form von Hyperkalziurie oder Hyperkalzämie äußern, wobei letztere Muskelschwäche, Lethargie, Kopfschmerzen, Verwirrtheit, Anorexie, Reizbarkeit, Übelkeit, Erbrechen und Knochenschmerzen verursachen und möglicherweise zu Komplikationen wie Nierensteinen und Nierensteinen führen können Krankheit. Versagen. Zu den Auswirkungen einer chronischen Toxizität gehören die oben genannten Symptome in Kombination mit Verstopfung, Anorexie, Bauchkrämpfen, Polydipsie, Polyurie, Rückenschmerzen und Hyperlipidämie.
Zu den Symptomen können auch Verkalkungen, gefolgt von Bluthochdruck und Herzrhythmusstörungen (aufgrund einer verkürzten Refraktärzeit) gehören. Obwohl nur begrenzte Informationen über die Auswirkungen hoher Vitamin-D-Dosen vorliegen, gelten 10.000 IE pro Tag als sichere Oberdosisgrenze für Erwachsene. Die chronisch toxische Dosis für Erwachsene beträgt mehr als 50.000 IE/Tag.
Es gibt zwei Hauptquellen für Vitamin D: Nahrung und Haut. Wenn ein Vitamin von außen, über die Nahrung oder Lebensmittelzusatzstoffe, zugeführt wird, wird es im Dünndarm aufgenommen. Zu den natürlichen Nahrungsquellen, die reich an Vitamin D sind, gehören bestimmte Arten fetter Fische wie Lachs, Makrele, Thunfisch, Hering, Wels, Kabeljau, Sardinen und Aale sowie Butter, Margarine, Joghurt, Leber, Leberöl und Eigelb, aber At Zumindest in den Vereinigten Staaten stammt das meiste Vitamin D über die Nahrung aus angereicherten Lebensmitteln, insbesondere Getreide, Milch und Orangensaft.
Ein 8-Unzen-Glas angereicherter Milch enthält beispielsweise normalerweise 100 IE des Vitamins, nur einen Bruchteil der ausreichenden Tagesdosis für Erwachsene. Um ihre tägliche Vitamindosis zu erhalten, nehmen die meisten Amerikaner Vitamin-D-Ergänzungsmittel ein, entweder allein, mit Kalzium oder in einem Multivitaminpräparat.
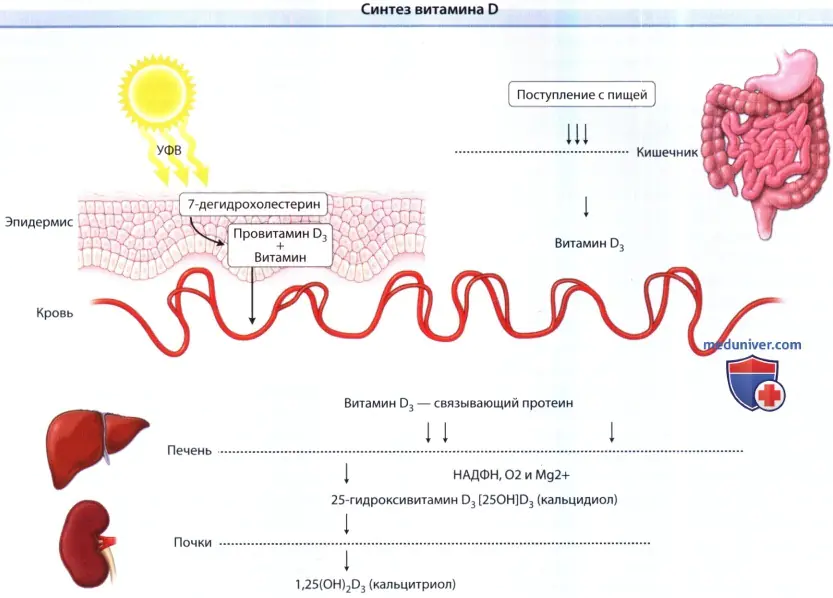
B) Biochemie von Vitamin D. Durch die Einwirkung von UVB auf die Haut wird die Vorstufe von Vitamin D3 (7-Dehydrocholesterin, eine Vorstufe von Cholesterin) schnell in Provitamin D3 umgewandelt, das durch den Prozess der Isomerisierung spontan in Vitamin D3 umgewandelt wird und in die Haut gelangt Blut auf ein Bindungsprotein, kombiniert mit D2 (Erogocalciferol) und D3 (Cholecalciferol) aus der Nahrung, die aus dem Darm absorbiert werden. Sobald sie die Leber erreicht haben, unterliegen sie einer passiven Hydroxylierung im endoplasmatischen Retikulum der Hepatozyten, und dieser Prozess erfordert NADPH, O2 und Mg 2+ .
Das resultierende Produkt, 25-Hydroxyvitamin D3 [25(OH)D3 (Calcidiol)], reichert sich in Hepatozyten an und gelangt bei Bedarf über die proximalen Nierentubuli in das Plasma, wo 25(OH)D-1- auf es einwirkt. a-Hydroxylase, ein Enzym, dessen Aktivität durch Parathormon und niedrige PO-Spiegel erhöht wird4 2- . Bei Menschen mit Nierenerkrankungen kann es sein, dass Vitamin D nicht in seine aktive Form umgewandelt wird. Nach dieser Umwandlung gelangt 1,25-Hydroxyvitamin D3 [1,25(OH)2D3 (Calcitriol)] ins Blut, das sich an das Trägerprotein im Plasma (VDBP-Protein) bindet und zu verschiedenen Zielorganen transportiert wird.
V) Wirkungsspektrum zur Bildung von Vitamin D in der Haut. Wirkungsspektrumstudien zeigen, dass die Lichtwellenlängen, die für die Photosynthese von Vitamin D in der Haut am effektivsten sind, zwischen 295 und 300 nm liegen, was ironischerweise auch am häufigsten für die Photokarzinogenese verantwortlich ist. Die optimale Synthese findet in einem sehr schmalen Band des UVB-Spektrums zwischen 295 und 300 nm statt, wobei der Peak der Isomerisierung bei 297 nm auftritt. При индексе УФВ, равном, как минимум 3, который ежедневно отмечается в тропиках и почти никогда в высоких широтах, адекватное количество витамина D3 синтезируется в коже через 10-15 минут инсоляции лица, рук, кистей или спины без применения солнцезащитных средств как минимум два раза in der Woche.
In Boston reicht die Sonneneinstrahlung von November bis Februar nicht aus, um nennenswerte Mengen an Vitamin D in der Haut zu produzieren. Die Bereitstellung von UVB für die Vitamin-D-Synthese hängt von allen Faktoren ab, die den UV-Index bestimmen, einschließlich Tageszeit, Wolkendecke, Smog, Schatten, Reflexion von nahegelegenen Wasseroberflächen, Sand oder Schnee, Breitengrad, Höhe und Uhrzeit Jahr. Natürlich spielen auch individuelle Faktoren eine Rolle, wie zum Beispiel das Alter (bei Menschen über 70 nimmt die Vitamin-D-Produktion ab), der Body-Mass-Index, die Kleidung und die Menge der der Sonne ausgesetzten Haut. Personen mit einem hohen Melaninspiegel in ihrer Haut müssen sich länger der Sonne aussetzen als Personen mit einem niedrigeren Melaninspiegel, um die gleiche Menge an Vitamin D zu synthetisieren.
Laut Holick werden, wenn der gesamte Körper eines Menschen Sonnenlicht in Höhe einer minimalen erythematösen Dosis ausgesetzt ist, mindestens 10.000–25.000 Einheiten Vitamin D synthetisiert. Die Vitamin-D-Produktion in der Haut erfolgt innerhalb von Minuten und erreicht bereits vor dem Sonnenlicht ein Maximum die Haut wird rosa. Eine längere Sonnenexposition führt normalerweise nicht zu einer Vitamin-D-Toxizität. Innerhalb von 20 Minuten nach Sonneneinstrahlung steigt bei hellhäutigen Personen (innerhalb von 1–3 Stunden bei pigmentierter Haut) die Konzentration der von der Haut produzierten Vitamin-D-Vorläufer erreicht ein Gleichgewicht und überschüssiges Vitamin D wird genauso schnell abgebaut, wie es synthetisiert wird.
Vitamin-D-Synthese: Vitamin D wird in der Epidermis unter dem Einfluss von UVB synthetisiert und auch im Darm absorbiert.
Anschließend wird es von einem Trägerprotein zur Leber transportiert, wo es einer 25-Hydroxylierung unterzogen wird.
Der resultierende Metabolit Calcidiol ist die wichtigste zirkulierende Form von Vitamin D.
Die letzte Synthesestufe findet hauptsächlich in den proximalen Tubuli der Nieren unter der Wirkung von 25(OH) D-1-α-Hydroxylase statt, einem Enzym, dessen Aktivität durch Parathormon und niedrige PO-Spiegel erhöht wird4 2- .
Es wird angenommen, dass der Prozess der 1-α-Hydroxylierung auch in der Peripherie abläuft, beispielsweise in der Haut, wo Vitamin D die Differenzierung fördert.
Vitamine sind lebenswichtige Stoffe, die mit der Nahrung in den menschlichen Körper gelangen. Und nur eines ist eine Ausnahme: Es wird von Epidermiszellen unter dem Einfluss ultravioletter Strahlung produziert, wenn sich ein Mensch in der Sonne aufhält. Welches Vitamin kann die menschliche Haut synthetisieren? Was sind seine Funktionen?
Beschreibung
Die menschliche Haut kann Vitamin D produzieren. Es reguliert den Kalzium- und Phosphorspiegel. Eine ausreichende Menge davon im Blut fördert die ordnungsgemäße Entwicklung der Skelettknochen, beugt dem Auftreten von Rachitis und Osteoporose vor und verringert das Auftreten von Diabetes, akuten Atemwegsinfektionen und Fettleibigkeit.
Die Synthese von Vitamin D wird seit mindestens 100 Jahren untersucht: seit der Entdeckung eines bestimmten fettlöslichen Bestandteils in Fischöl im Jahr 1913. Sein Einfluss auf die Behandlung von Rachitis war enorm, was Fischöl als Allheilmittel identifizierte und stimulierte weitere Untersuchung der unbekannten chemischen Verbindung.
Die Klassifizierung definiert Vitamin D als fettlöslich, tatsächlich handelt es sich jedoch um ein prohormonales Steroid. Es wird in den Schichten der Epidermis aus Provitaminen synthetisiert, deren Hauptteil aus im Körper vorhandenem Cholesterin (7-Dehydrocholesterin), einer Vorstufe von Cholecalciferol, gebildet und teilweise aus der Nahrung extrahiert wird (Ergoterol, Stigmaterol und Sitosterol). Das Hormon fungiert als aktives Derivat von Vitamin D – 1,25 Dioxycholecalciferol oder Calcitriol, das von den Nieren aus Provitaminen synthetisiert wird, die in der Haut produziert oder mit der Nahrung aufgenommen werden.
Vitamin D enthält 6 Formen von Stearinen. Die wichtigste physiologische Rolle spielen zwei davon:
- D2 (Ergocalciferol). In Pflanzen synthetisiert. Eine Person erhält es durch den Verzehr von Pilzen, Milch und Fisch, und diese Verbindung wird unter Beteiligung von Gallenenzymen im Darm absorbiert. Ist die Gallenproduktion beeinträchtigt, verschlechtert sich auch die Aufnahme des Vitamins.
- D3 (Cholecalciferol). Wird von der menschlichen Epidermis aus Dehydrocholesterin unter Beteiligung von ultraviolettem Licht hergestellt.
Dies sind identische Substanzen, äußerlich sind sie weiße Kristalle, die in organischen Lösungsmitteln und Fett gut löslich sind und bei hohen Temperaturen stabil sind. Die D3-Form ist für den Körper wichtiger als D2, allerdings werden die Konzepte oft verallgemeinert und Vitamin D allgemein erwähnt. Beide gelten als gleichwertig und austauschbar.
Es ist wissenschaftlich erwiesen, dass Vitamin D seine Wirkung erst nach Bindung an Zielrezeptoren entfaltet. Ähnliche VDR-Rezeptoren kommen in vielen Geweben des menschlichen Körpers vor (Lunge, Zellen des Immunsystems, Gonaden).
Funktionen
Die spezifische Wirkung einer chemischen Verbindung wie Vitamin D besteht darin, den Kalziumspiegel im Blutserum aufrechtzuerhalten und die Aufnahme von Kalzium und Phosphor aus dem Darm oder aus dem Knochengewebe zu regulieren. Es fördert die Anreicherung des ersten Makronährstoffs in den Knochen und verhindert so deren Erweichung.
Vitamin D ist eine Art „Signalknopf“, der eine physiologische Reaktion auf Veränderungen des Kalziumspiegels im Blutkreislauf auslöst. Im Darm stimuliert es die Produktion des Proteinträgers des Makronährstoffs und im Nierengewebe und in der Muskulatur regt es die Rückresorption von Ca++-Ionen an.
Es häufen sich immer mehr Hinweise darauf, dass 1,25-Dioxycholecalciferol neben der klassischen Skelettfunktion noch viele weitere Funktionen erfüllt:
- Es stimuliert die Produktion eines Wirkstoffs durch Makrophagen – Cathelicidin, das antivirale, antibakterielle und antimykotische Eigenschaften hat.
- Reguliert die Teilung und Differenzierung von Immunzellen.
- Steuert den Prozess der Bildung einer antibakteriellen Hautbarriere, einer angeborenen Immunreaktion der Haut auf Angriffe von Mikroorganismen von außen.
Im Gehirn wurde eine große Anzahl von VDR-Rezeptoren gefunden, insbesondere in Bereichen, die für kognitive Eigenschaften verantwortlich sind (Thalamus, Kortex). Es wurde eine proportionale Abhängigkeit der Wahrscheinlichkeit einer kognitiven Beeinträchtigung vom Spiegel der aktiven Form von Vitamin D im Blut festgestellt. Dies gilt insbesondere für ältere Menschen, die aus diesem Grund ein erhöhtes Risiko haben, an Alzheimer, Altersdemenz und Depressionen zu erkranken. Darüber hinaus nimmt mit zunehmendem Alter die Fähigkeit der Haut, Cholecalciferol zu synthetisieren, deutlich ab, was zu einer Hypovitaminose D führen kann.
Cholecalciferol-Präparate werden in die therapeutische Behandlung der Multiplen Sklerose einbezogen, da diese chemische Verbindung an der Regeneration der Schutzhüllen der Nervenfasern beteiligt ist.
Der Beitrag von Calcitriol zur Fortpflanzungsfunktion ist wichtig. Es ist an der Verbindung zwischen Embryo und Gebärmutterschleimhaut beteiligt. Darüber hinaus sind Vitaminrezeptoren in den Eierstöcken, Eileitern und der Plazenta vorhanden. Im Stadium der Schwangerschaftsplanung und Unfruchtbarkeit ist es wichtig, einen möglichen Vitamin-D-Mangel zu erkennen und zu beheben.
Der ursächliche Zusammenhang zwischen dem Vitamin-D-Spiegel im Körper und einer gestörten Insulinsekretion, der Wahrscheinlichkeit, an Typ-2-Diabetes, Fettleibigkeit, arterieller Hypertonie und Herzinfarkt zu erkranken, ist wissenschaftlich bestätigt.
Zu den „nicht kalziumhaltigen“ Wirkungen von Vitamin D gehört auch die Hemmung der Zellteilung und die Stimulierung der Zelldifferenzierung. Vitamin D in der Haut ist aktiv am Prozess der Erneuerung ihrer Zellelemente, der Bildung des Stratum Corneum, beteiligt und unterdrückt gleichzeitig die Hyperproliferation. Es spielt auch eine gewisse Rolle bei der Entstehung bestimmter Arten von Karzinomen und Autoimmunerkrankungen.
Die Vitaminmenge ist normal
Die Menge an Vitamin D wird in Mikrogramm (mcg) oder internationalen Einheiten (IE) gemessen:
Schwangere und stillende Frauen haben höhere Tageswerte.
Angesichts der vielfältigen nicht-kalzämischen Funktionen dieser Verbindung werden die durchschnittlichen Dosierungen in Zukunft wahrscheinlich angepasst. Darüber hinaus wird weltweit eine weit verbreitete Hypovitaminose D festgestellt, die mit der Umweltsituation und einer Verschlechterung der Lebensqualität verbunden ist.
Quellen
Es gibt 3 bekannte Quellen für Vitamin D: Nahrung, spezielle Nahrungsergänzungsmittel und UV-Strahlung. Schauen wir sie uns genauer an.
Ultraviolett
Bereits Mitte des 17. Jahrhunderts stellte der Wissenschaftler Glisson fest, dass die Häufigkeit von Rachitis bei Kindern (Säuglingen) von Bauern in Hochgebirgsregionen viel höher war. Die meiste Zeit sehen sie die Sonne nicht und halten sich im Haus auf, wo sie sich vor Regen und Kälte verstecken. Gleichzeitig erhielten sie in ihrer Ernährung ausreichend Butter, Milch und Fleisch.
Fast alle Menschen füllen ihre Vitamin-D-Speicher (mehr als 90 %) durch die Einwirkung von ultraviolettem Licht auf. Unter dem Einfluss von UV-Strahlung kommt es zu folgenden Reaktionen:
- In der Epidermis wird Prävitamin D3 in Provitamin D3 umgewandelt.
- Darüber hinaus wird es durch Thermoisomerisierung in Cholecalciferol (Form D3) umgewandelt und gelangt in die Hautgefäße und in den allgemeinen Blutkreislauf.
Die effektive Wellenlänge, bei der dieser Prozess in der menschlichen Epidermis abläuft, umfasst den Spektralbereich von 255–330 nm mit einem Durchschnittswert von 295 nm.
Interessanterweise erreichen solche Strahlen die Erdoberfläche genau in der Zeit, in der Experten kein Sonnenbad empfehlen (von 11.00 bis 15.00 Uhr). Eine direkte Sonneneinstrahlung von nur 15–20 Minuten reicht jedoch aus, um 250 µg des Vitamins Cholecalciferol (suberythemale Menge) in der Haut zu synthetisieren. Bei ausreichender Menge ultravioletter Strahlung wird der Bedarf des Körpers an dieser chemischen Verbindung vollständig gedeckt.
Die Entwicklung eines Vitamin-D-Mangels ist selten. Betroffen sind vor allem Bewohner des Hohen Nordens, wo die Polarnacht viele Monate dauert, oder Kleinkinder. Ein Vitaminmangel entwickelt sich hauptsächlich in der Herbst-Winter-Periode.
Die Produktion von Cholecalciferol hängt von bestimmten Faktoren ab:
Je älter ein Mensch ist, desto geringer ist die Fähigkeit seiner Haut, Cholecalciferol zu synthetisieren.
Ernährung
Lebensmittel stellen nur eine geringe Vitamin-D-Quelle dar, da unsere Ernährung, wie auch immer sie aussehen mag, fast immer einen geringen Vitamin-D-Gehalt aufweist.
Diese chemische Verbindung ist in Milch, Fischöl, Eiern, Brennnesseln und Petersilie enthalten. Wie die Praxis zeigt, können jedoch auch die oben genannten Produkte nur geringe Mengen dieser Verbindung enthalten und solche Dosen sind nicht in der Lage, den menschlichen Bedarf zu decken:
Nahrungsergänzungsmittel
In vielen Ländern umfasst die Ernährung künstlich mit Vitamin D angereicherte Lebensmittel: Säfte, Getreide, Brot, Milch und ihre Derivate. Darüber hinaus gibt es eine Reihe von Medikamenten, die Vitamin D enthalten (Multivitaminkomplexe und Nahrungsergänzungsmittel). Sie sollten dieses Mittel nur auf Empfehlung eines Spezialisten einnehmen.
Nahrungsergänzungsmittel sind in Form von Suspensionen, Kapseln und Tabletten erhältlich (z. B. Calcefediol, Ergocalciferol, Cholecalciferol). Es ist nicht ratsam, die Einnahme solcher Medikamente mit aktiver Sonneneinstrahlung zu kombinieren – es können Symptome einer Hypervitaminose auftreten (Toxikose, Durst, Verstopfung, Gewichtsverlust).
Wichtig ist, dass ein Vitamin-D-Mangel nicht sofort behoben werden kann; es ist ein langer und schwieriger Prozess. Gehen Sie deshalb nicht ins Extreme, vernachlässigen Sie nicht das Sonnenbaden und Spaziergänge an der frischen Luft. Denken Sie daran, dass Fensterglas und Wände eine unüberwindbare Barriere für ultraviolette Strahlung darstellen.
Die Haut ist das größte Organ des menschlichen Körpers und ein Lackmustest für den Allgemeinzustand des gesamten Organismus. Es kann zur Beurteilung des Vorliegens von Fehlfunktionen und Krankheiten sowie eines Mangels an Mineralien und Vitaminen verwendet werden. Insbesondere stumpfe Haut mit zahlreichen Entzündungsherden kann auf eine Hypovitaminose hinweisen, die in unserem kalten Land recht häufig vorkommt. Selbst im Sommer während der Gartensaison erhalten wir zusammen mit der Nahrung nur 20–30 % der notwendigen Vitamine, in der Zeit von Herbst bis Frühling deutlich weniger, sodass wir auf zusätzliche „Fütterung“ nicht verzichten können. Lassen Sie uns herausfinden, wie sich ein Mangel an Vitaminen auf das Aussehen und die Gesundheit der Haut auswirkt, wie sich natürliche Vitamine von synthetischen Analoga unterscheiden, was natürliche Hefekomplexe sind und welche Vorteile sie für die Haut haben.
Es ist wichtig zu wissen, dass Sie sich nicht mit Vitaminen für die zukünftige Verwendung eindecken können – sie werden nicht als Reserven im Gewebe gespeichert. Der Körper selbst synthetisiert nur zwei Vitamine D und K, und selbst dann in geringen Mengen. Mittlerweile benötigen wir für normale Lebensfunktionen mindestens 13 Vitamine, und wir können sie nur von außen aufnehmen – über die Nahrung oder Medikamente. Wenn Vitamine in den Körper gelangen, werden sie extrem schnell verbraucht und wasserlösliche Vitamine (C, P, PP, Gruppe B) werden innerhalb weniger Tage mit der Flüssigkeit ausgeschieden. Daher ist es notwendig, die „Vitamintonnen“ ständig aufzufüllen.
So erkennen Sie eine Hypovitaminose: Symptome auf der Haut
Akne (Akne). Akne entsteht als Folge einer erhöhten Talgproduktion, einer Verstopfung und einer anschließenden Entzündung der Talgdrüsen. Die Hauptgründe sind Stoffwechselstörungen aufgrund von hormonellen Ungleichgewichten, genetischer Veranlagung, Infektions- und chronischen Krankheiten sowie Mangel an Vitaminen und Mikroelementen. Bei schwerwiegenden Hautveränderungen im Gesicht und/oder am Körper lohnt sich eine alleinige Behandlung mit Vitaminen nicht. Aufgrund der Vielzahl an Gründen muss ein Arzt eine Hypovitaminose diagnostizieren. Darüber hinaus stellt der Spezialist den Mangel an einem bestimmten Element oder einer bestimmten Vitamingruppe fest.
Trockene Haut. Ein Abblättern und sogar Rissbildung der Haut wird durch Dehydrierung und Talgmangel (auch aufgrund einer Fehlfunktion der Talgdrüsen) verursacht. Aufgrund von Funktionsstörungen der Nieren und Erkrankungen des Zentralnervensystems kommt es zu Störungen des Wasser-Salz-Gleichgewichts. Vitamin D ist für die Regulierung der Nierenfunktion verantwortlich; die Vitamine B6 und B12 werden für eine normale Funktion des Zentralnervensystems benötigt.
Rosazea (Rosazea). Eine helle Rötung der Haut mit entzündeten Tuberkeln entsteht dadurch, dass die Blutgefäße im Gesichtsbereich sehr empfindlich auf äußere Reize reagieren. Als Hauptursache der Krankheit gilt der Photoabbau der Vitamine A und C – nützliche Elemente zersetzen sich unter dem Einfluss ultravioletter Strahlung, bei Mangel an Nährstoffen wird Kollagengewebe zerstört und benachbarte Gefäße entzünden sich. Der Mechanismus ist nicht vollständig geklärt, aber Ärzte stellen fest, dass es die langfristige Einnahme der Vitamine A und C ist, die den Zustand geröteter Haut verbessert und die Funktion der Blutgefäße wiederherstellt.
Pigmentierung. Der Hauptfarbstoff des menschlichen Körpers ist das Protein Melanin; die Hautfarbe hängt von seiner Menge und Verteilung ab. Bei einer übermäßigen Pigmentansammlung entstehen dunkle Flecken, bei einem Mangel kommt es zur Hypopigmentierung in Form heller Areale. Die Übeltäter sind freie Radikale, die die Funktion der Melanozyten (der Zellen, die Melanin produzieren) stören. Die antioxidativen Vitamine A, C, E sowie die Spurenelemente Selen, Zink, Kupfer und Mangan binden freie Radikale und stellen die Funktion der Melanozyten wieder her. Durch die Einnahme von Vitamin-Mineral-Komplexen mit antioxidativer Wirkung ist es möglich, den Kontrast zwischen gesunden und geschädigten Hautpartien zu glätten und Altersflecken sogar vollständig zu beseitigen.
Wie behandelt man die Haut: synthetische oder natürliche Vitamine?
Eine ausgewogene Ernährung mit frischem Gemüse, Obst und Kräutern ist gut, allerdings ist der Gehalt an Vitaminen und Mineralstoffen in Lebensmitteln in den letzten Jahrzehnten deutlich zurückgegangen. Beispielsweise hat sich der Vitamin-A-Gehalt in Orangen und Äpfeln seit Mitte der 1960er Jahre verdreifacht (Daten des Instituts für Ernährung der Russischen Akademie der Medizinischen Wissenschaften), das heißt, heute müssen Sie drei Früchte statt einer essen um dem Körper die tägliche Dosis Retinol zuzuführen. Darüber hinaus nimmt die Menge an aktiven Elementen während der Lagerung ab – bis zum Frühlingsbeginn verlieren Gemüse, Obst und Wurzelgemüse an nur einem Tag mindestens 30 % ihrer Vitamine und Gemüse 60 %.
Um den Mangel auszugleichen, besorgen wir uns in der Apotheke synthetische Multivitamine, bei denen die Wirkstoffe bis zum Ablauf des Verfallsdatums ihre Eigenschaften behalten. Einige Forscher bezeichnen künstliche Medikamente jedoch als „Attrappen“. Das Hauptargument ist die unterschiedliche chemische Zusammensetzung synthetischer und natürlicher Stoffe. Tatsächlich reproduzieren pharmazeutische Labore Vitaminformeln nur teilweise, während für eine vollständige Absorption der gesamte Satz an Komponenten erforderlich ist. Beispielsweise enthält Orangenvitamin C sieben Isomere der Ascorbinsäure, während die synthetische Version nur ein Isomer enthält. Ähnlich verhält es sich mit Vitamin E: Von acht natürlichen Tocopherolen wird nur eines im Labor nachgebildet. Dadurch werden selbst die „berühmtesten“ synthetischen Vitamine zu maximal 15 % aufgenommen. Pharmaunternehmen sind über diesen Sachverhalt überhaupt nicht beunruhigt – Technologien zur Synthese kompletter Formeln sind verfügbar, aber das teure Verfahren ist schlichtweg unrentabel.
Die Theorie der Nutzlosigkeit synthetischer Vitamine wird ausführlich im Buch „Vitaminology“ diskutiert. Darüber hinaus hält die Autorin Katherine Price künstliche Medikamente für gefährlich: Ihren Untersuchungen zufolge wird Vitamin A aus Aceton und Formaldehyd synthetisiert, B1 aus Kohlenteer und PP aus Nylonfasern. Befürworter von Kunststoffen argumentieren, dass viele Vitamine aus Naturprodukten gewonnen werden – zum Beispiel PP aus Orangenschalen und B12 aus Bakterien, die der Mikroflora des menschlichen Darms ähneln. Aus Naturprodukten isolierte Komponenten sind jedoch in der Regel teuren Komplexen bekannter Marken vorbehalten.
Dennoch ist es möglich, die Haut gegen Hypovitaminose zu behandeln, ohne zu viel zu bezahlen und ohne sich auf die Ehrlichkeit der Hersteller zu verlassen. Die Natur selbst enthält einen 100 % natürlichen Komplex aus Vitaminen und Mineralstoffen – Bierhefe. Auch Hefe hat gegenüber frischem Obst und Gemüse einen Vorteil: Ihre Bestandteile bleiben wie Kunststoffe lange aktiv.
Hefekomplexe – Schönheit von innen
Hefe ist eine Ansammlung mikroskopisch kleiner einzelliger Pilze. Diese Pilze leben fast überall: in Lebensmitteln, Getränken, Luft – man kann sagen, dass sie immer in der Nähe sind. Mehr als die Hälfte der Hefe besteht aus vollständigem Protein, das heißt, sie ist eine Quelle leicht verdaulicher Aminosäuren. Es enthält außerdem Fette, Kohlenhydrate und RNA (Ribonukleinsäure), die die Zerstörung lebender Zellen und eine vorzeitige Alterung des Körpers verhindern. Was Vitamine betrifft, ist Hefe der wertvollste natürliche Akkumulator für B-Vitamine und Vitamin PP. Sie enthalten außerdem die Vitamine D, K, H, E und Mineralien – Kalzium, Magnesium, Chrom, Kalium, Zink, Phosphor, Eisen und viele andere. Es gibt nützliche Elemente für alle menschlichen Organe und Gewebe, einschließlich der „Bestandteile der Schönheit“ – Haut, Haare, Nägel.
Für medizinische Zwecke und zur Gesundheitsvorsorge wird üblicherweise trockene Bierhefe verwendet (diese Form eignet sich zur Herstellung von Tabletten). Gegner von Hefebehandlungen sagen, die Pillen seien nutzlos, weil sie aus „toten“ Hefekulturen hergestellt würden. Tatsächlich gibt es in Trockenhefe keinen lebenden Pilz, aber genau das ist der Hauptwert. Während des Herstellungsprozesses werden lebende Pilze inaktiviert, woraufhin die Hefe ihre Fermentationsfähigkeit verliert und keine Störungen im Verdauungstrakt verursacht. Wenn die Schale teilweise zerstört ist, wird der Pilzbiokomplex außerdem maximal zugänglich und wird zu 100 % vom Körper aufgenommen. Ein weiterer Mythos besagt, dass Hefe das Gewicht erhöht. Tatsächlich geht es bei dem Sprichwort „wächst sprunghaft“ um Brot, nicht um eine Person. Der Pilz verursacht keine hormonellen Störungen, sondern normalisiert vielmehr den Stoffwechsel. Wenn sich der Körper wieder normalisiert, verbessert sich die Darmfunktion und dementsprechend steigt der Appetit – maßloses Essen kann zu zusätzlichen Pfunden führen, aber Hefe ist nicht direkt daran schuld.
Angereicherte Hefe mit Schwefel: maximale Vorteile für die Haut
Da Hefe leicht verdaulich ist, können dem Körper auch andere nützliche Mikroelemente wie Schwefel zugeführt werden. Als anerkanntes Schönheitsmineral bekämpft es wirksam die Hautalterung – es simuliert die Synthese von natürlichem Keratin und Kollagen und macht die Haut straff und elastisch. Darüber hinaus normalisiert Schwefel die Funktion der Talgdrüsen und beseitigt so die eigentlichen Ursachen für trockene Haut und Akne.
Natürlich ist Bierhefe, selbst in Kombination mit Schwefel, keine Wunderpille. Um ein sichtbares Ergebnis zu erzielen, reichen ein paar Tabletten nicht aus. Alle gesundheitsfördernden Medikamente sollten in längeren Dosierungen gemäß den Anweisungen des Herstellers eingenommen werden. Für eine größere Wirkung kann die Einnahme von Tabletten mit speziellen äußerlichen Behandlungen kombiniert werden, die oft zusammen mit Hefe in derselben Produktlinie enthalten sind: Schäume, Cremes, Lotionen.
Vermeiden Sie Fälschungen
Leider werden Multivitamine und Hefekomplexe ebenso gefälscht wie beliebte Medikamente. Im besten Fall erhalten Sie gewöhnliche Kreide, im schlimmsten Fall giftige Chemikalien. Um zu vermeiden, dass Sie ein „Scheinprodukt“ oder ein gefährliches Produkt erhalten, kaufen Sie Vitamine und Hefe in Apotheken, auf Marken-Websites und in großen spezialisierten Online-Shops.