Le résultat d'une opération non liée au traitement d'une plaie purulente est la fermeture du champ opératoire par suture. Si les tissus sont infectés, le chirurgien crée la possibilité d’éliminer le pus et de réduire la quantité d’infiltration. Le matériel de suture utilisé en chirurgie peut être naturel ou synthétique. Les sutures de ligature peuvent se dissoudre spontanément quelque temps après la chirurgie, ou elles nécessiteront l'aide d'un médecin pour les retirer.
Si un liquide séreux de couleur cerise foncée ou un écoulement purulent est libéré au site de suture, c'est le signe d'un processus inflammatoire développé et de la formation d'une fistule ligaturée. L'apparition de ces symptômes est un signe de rejet de ligature et une raison de reprendre le traitement. Une fistule apparaissant après une intervention chirurgicale ne peut être considérée comme un phénomène normal, un traitement urgent sous la direction d'un chirurgien est nécessaire.
Causes de la fistule ligaturée :
Infection de la plaie due au non-respect des exigences antiseptiques ;
Réaction allergique au matériel de suture.
Il existe des facteurs qui augmentent le risque de fistule postopératoire :
Réactivité immunitaire (généralement plus élevée chez les jeunes) ;
Adhésion d'une infection chronique;
Infection hospitalière, typique des hôpitaux chirurgicaux et thérapeutiques ;
Pénétrer dans la plaie des staphylocoques et des streptocoques, que l'on trouve normalement toujours sur la peau humaine ;
Localisation et type d'intervention chirurgicale (césarienne, chirurgie de paraproctite, etc.) ;
Déplétion en protéines dans le cancer ;
Carence en vitamines et minéraux ;
Troubles métaboliques (diabète sucré, obésité, troubles métaboliques).
Caractéristiques des fistules ligaturées :
Se produire dans n’importe quelle partie du corps ;
Présents dans tous les types de tissus du corps humain (épiderme, tissu musculaire, fascia) ;
Se produire à tout moment (semaine, mois, année) après la chirurgie ;
Ils ont un développement différent du tableau clinique (les sutures peuvent être rejetées par le corps avec une cicatrisation ultérieure de la plaie, ou elles peuvent devenir intensément enflammées avec suppuration de la plaie et ne pas guérir);
Ils surviennent quel que soit le matériau des fils de ligature.
Symptômes de la fistule ligaturée
Le développement d'une fistule postopératoire se produit selon le scénario suivant :
Quelques jours après l’opération, la zone de la plaie s’épaissit, gonfle légèrement et devient douloureuse. La peau qui l’entoure devient rouge et devient plus chaude au toucher que les autres zones.
Après 6 à 7 jours, lorsqu'une pression est appliquée, du liquide séreux et du pus sortent de sous la suture.
La température corporelle générale atteint des valeurs subfébriles (37,5-38°).
La fistule peut se fermer spontanément et se rouvrir plus tard.
La récupération n'est possible qu'après des interventions chirurgicales répétées.
Complications liées à l'apparition d'une fistule postopératoire
Un abcès est une cavité remplie de pus ;
Cellulite – inclusion de graisse sous-cutanée dans le processus inflammatoire ;
Éventration – perte d'organes internes due à une fonte purulente des tissus ;
Sepsis - propagation de contenus purulents dans la cavité thoracique, le crâne et la cavité abdominale ;
La fièvre à résorption toxique est une hyperthermie prononcée en réaction du corps.
Diagnostique
Le diagnostic primaire d'une fistule ligaturée est réalisé en vestiaire lors d'un examen visuel de la plaie par un chirurgien. Pour préciser la localisation de la fistule, la présence ou l'absence de complications (abcès, fuites purulentes), une échographie de la plaie chirurgicale est réalisée.
Si la fistule est située profondément dans les tissus et que son diagnostic est difficile, la fistulographie est utilisée. Lors de l'examen, un produit de contraste est injecté dans le trajet de la fistule et une radiographie est réalisée. À la suite d’une telle manipulation, le trajet de la fistule sera clairement visible sur la radiographie.
Traitement de la fistule ligaturée
La grande majorité des cas de fistule ligaturée ne peuvent être résolus que par la chirurgie. Plus une fistule postopératoire dure longtemps, plus elle est difficile à guérir. Une thérapie complexe utilisant des médicaments est utilisée pour le traitement.
Groupes de médicaments utilisés pour traiter la fistule :
Antiseptiques locaux - pommades hydrosolubles (Levosin, Levomekol, Trimistan), poudres fines (Gentaxan, Tyrozur, Baneocin) ;
Agents antibactériens – Ampicilline, Norfloxacine, Ceftriaxone, Lévofloxacine ;
Enzymes pour la destruction des tissus morts - Trypsine, Chymotrypsine.
Étant donné que les médicaments conservent leur effet pendant plusieurs heures, ils sont injectés dans le trajet de la fistule et distribués dans les tissus entourant la plaie plusieurs fois par jour.
Les pommades à base de graisse (pommade à la synthomycine, pommade Vishnevsky) empêchent l'écoulement du pus et ne sont donc pas utilisées en présence d'écoulements purulents étendus.
En plus des traitements chirurgicaux et médicamenteux, la physiothérapie est utilisée :
quartzisation de la surface de la plaie;
Grâce à l'utilisation de la thérapie UHF, la microcirculation sanguine et lymphatique s'améliore, ce qui entraîne une diminution de l'enflure et arrête la propagation de l'infection. Le traitement au quartz a un effet néfaste sur les bactéries pathogènes, favorisant une rémission stable du processus, sans toutefois garantir une récupération complète.
La « référence » pour traiter une fistule ligaturée est une opération qui élimine complètement le problème.
Déroulement de l'opération d'élimination de la fistule ligature :
Traitement triple du champ opératoire avec un antiseptique sous forme de solution alcoolique d'iode.
Injection d'une solution anesthésique dans les tissus autour de la plaie chirurgicale et sous celle-ci (Lidocaïne - solution à 2%, Novocaïne - solution à 5%).
Injection de colorant dans le trajet de la fistule afin de l'examiner complètement (« peinture verte » et peroxyde d'hydrogène).
Dissection de la fistule, ablation complète de la ligature.
Élimination de la cause de la fistule ainsi que révision des tissus environnants.
Arrêtez un éventuel saignement avec un électrocoagulateur ou du peroxyde d'hydrogène à 3%, car la suture d'un vaisseau sanguin peut provoquer l'apparition d'une nouvelle fistule.
Laver la plaie avec des antiseptiques (Dekasan, alcool à 70 %, chlorhexidine).
Refermer la plaie avec des sutures avec mise en place d'un drainage actif.
Après l'opération, le patient a besoin de pansements et d'un rinçage drainant. Si l'écoulement purulent n'est pas réparé, le drainage est retiré.
Médicaments utilisés en présence de complications (inflammation phlegmoneuse des tissus, fuites purulentes) :
Anti-inflammatoires non stéroïdiens (AINS) – nimésil, diclofénac, dikloberl ;
Pommades pour la régénération des tissus - pommade à la troxevasine et au méthyluracile ;
Préparations à base de plantes contenant de la vitamine E (aloès, huile d'argousier).
La révision locale des tissus enflammés avec dissection large de la fistule est une forme classique de traitement chirurgical de la fistule postopératoire. La plupart des techniques mini-invasives sont inefficaces pour traiter cette complication.
L'automédication d'une cicatrice de ligature n'apportera pas de guérison, car seules la chirurgie et le débridement ultérieur de la plaie peuvent éviter au patient des complications. En tentant de s’auto-traiter, un temps précieux sera perdu.
Pronostic et prévention
Dans les cas où le corps rejette les sutures chirurgicales constituées de n'importe quel matériau, le pronostic de l'opération est défavorable. La situation est la même avec l'automédication - dans ce cas, il est très difficile de faire un pronostic.
Il est impossible de prendre des mesures préventives contre l'apparition d'une fistule, car même avec le strict respect des antiseptiques, l'infection peut pénétrer dans la plaie chirurgicale et provoquer le rejet du matériel de suture.
Auteur de l'article : Volkov Dmitri Sergueïevitch | doctorat chirurgien, phlébologue
Formation : Université médicale et dentaire d'État de Moscou (1996). En 2003, il a obtenu un diplôme du Centre médical éducatif et scientifique de l'administration du Président de la Fédération de Russie.
5 recettes capillaires maison les plus efficaces !
13 épices efficaces pour perdre du poids
Une fistule est un canal qui relie une cavité corporelle ou des organes creux à l'environnement extérieur ou entre eux. Une fistule est aussi appelée fistule. Le plus souvent, il est représenté par un tubule étroit recouvert de l'intérieur d'épithélium ou de jeune tissu conjonctif. Les fistules peuvent également se former dans le contexte de divers processus pathologiques se produisant dans le corps.
Une fistule sur la gencive d'une dent est une formation pathologique représentée par un petit passage à travers la gencive jusqu'à la lésion. Le plus souvent, la fistule provient de la racine de la dent malade. Il draine les exsudats séreux ou purulents de la source de l'inflammation. La fistule est visible au niveau du site de projection de la dent, dans sa partie supérieure. Cela ressemble à un point sensible.
Une fistule périrectale survient à la suite de troubles métaboliques dans les tissus autour de l'ampoule rectale. Le plus souvent, ce sont les conséquences d'une paraproctite, ou rectite, dont le symptôme est un abcès fibreux. Ses principales manifestations sont des écoulements purulents ou sanglants, des douleurs, des démangeaisons et une irritation de l'épiderme de la région anale.
La fistule ligature après un accouchement chirurgical est l'une des complications courantes de cette opération. C’est dangereux car c’est une source d’infection et peut provoquer des dommages toxiques sur le corps de la femme. Chaque opération, et l’accouchement par césarienne ne fait pas exception, se termine par une suture.
Date de dernière mise à jour 23/06/2019
Le pus dans une plaie postopératoire indique le développement de complications infectieuses. En orthopédie et en traumatologie, ils sont difficiles à traiter et entraînent un handicap des patients. Les infections paraprothétiques entraînent une augmentation des séjours hospitaliers et nécessitent des coûts pour les combattre.

Les infections après endoprothèses peuvent être superficielles ou profondes, aiguës ou chroniques et se développer au début ou à la fin de la période postopératoire. Le processus inflammatoire peut toucher uniquement les tissus mous du membre inférieur ou s’étendre à l’articulation opérée.
Si, après une endoprothèse, vous avez du pus dans votre cicatrice, si votre température a augmenté et si vous avez mal à la jambe, consultez immédiatement un médecin. Il vous examinera, ordonnera les tests nécessaires et déterminera la gravité de votre état. Vous devrez vous rendre à l'hôpital et suivre un traitement.
Pertinence du problème
Selon diverses données, l'incidence des infections paraprothétiques précoces après remplacement primaire de grosses articulations est de 0,3 à 0,5 %, après révision de 9 %. Les processus inflammatoires sont détectés au cours des trois premières semaines après la chirurgie.
Si l'on parle de l'incidence des complications infectieuses tardives, elles surviennent le plus souvent dans les deux premières années suivant l'endoprothèse (1,63 % des patients). Plus rarement (chez 0,59 % des personnes opérées), des infections paraprothétiques profondes se développent dans les 8 années suivant l'intervention chirurgicale.
La fréquence des complications infectieuses est restée inchangée depuis plusieurs décennies. Cependant, le nombre total d’arthroplasties a sensiblement augmenté, ainsi que le nombre total de complications. Leur prévention, leur diagnostic précoce et leur traitement deviennent donc de plus en plus importants.
Fait! Comme l’ont montré des études scientifiques, le risque de développer des complications infectieuses dépend du type d’endoprothèse. Il s'est avéré qu'au total, l'implantation de modèles nationaux entraîne plus souvent une inflammation (3 à 10 % des cas) que l'installation de modèles importés (0,3 à 4,8 %).
Qu’est-ce qu’une infection du site opératoire ?
Une ISO est une inflammation aiguë ou chronique qui se développe au site d’une incision ou dans une zone iatrogène lors d’une intervention chirurgicale. Dans 67 % des cas, l’infection touche uniquement la zone de l’incision chirurgicale et dans 33 % elle se propage à l’articulation implantée.
Facteurs de développement du SSI :
- la durée de l'opération est supérieure à 3 heures ;
- difficultés techniques lors de l'intervention chirurgicale ;
- perte de sang peropératoire supérieure à 1 litre ;
- instabilité de l'endoprothèse installée;
- l'utilisation de matériaux synthétiques et biologiques supplémentaires pendant l'opération ;
- la présence de maladies chroniques graves.

Les processus inflammatoires qui ne se propagent pas à l’articulation opérée peuvent être surmontés sans arthroplastie de révision. Si l’infection affecte le tissu osseux, les composants de l’endoprothèse, les restes de la capsule articulaire ou d’autres parties de l’articulation du genou ou de la hanche, elle sera extrêmement difficile à traiter. Dans ce cas, le patient aura très probablement besoin d’une nouvelle arthroplastie.
Il existe un certain nombre de facteurs qui aggravent l’état du patient, ralentissent la guérison et aggravent le pronostic : diminution de l’immunité, interventions chirurgicales antérieures, traitement fréquent aux antibiotiques. La résistance de la microflore détectée aux agents antibactériens, la mauvaise circulation sanguine dans la zone articulaire et les lésions purulentes massives compliquent également le traitement.
Types d'infection paraprothétique
En orthopédie et traumatologie, plusieurs classifications de SSI sont utilisées. La systématisation et l’attribution de l’infection à un type spécifique aident les médecins à évaluer la gravité de l’état du patient. La classification Coventry-Fitzgerald-Tsukayama est la plus courante..
Tableau 1. Types d'infections paraprothétiques profondes selon Coventry-Fitzgerald-Tsukayama.
| Taper | Temps de développement | Tactiques de traitement | |
| je | Postopératoire aigu | 1er mois | Révision de la plaie postopératoire, ablation des tissus nécrotiques et, si nécessaire, remplacement de certaines parties de l'endoprothèse tout en conservant ses principaux composants. |
| II | Chronique tardive | De 1 mois à 1 an | Endoprothèses de révision obligatoires. |
| III | Hématogène aigu | Après 1 an | Il est tout à fait justifié de tenter de préserver la prothèse installée. |
| IV | Cultures peropératoires positives | Colonisation bactérienne asymptomatique de la surface de l'implant | Traitement conservateur consistant en une antibiothérapie parentérale pendant 6 semaines. |
Dans la classification créée par l'Institut de recherche en traumatologie et orthopédie de Novossibirsk, les ISO sont divisées en aigus précoces, aigus tardifs et chroniques. Les premiers se développent dans les trois mois suivant les endoprothèses, les seconds - entre 3 et 12 mois, les troisièmes - après 1 an. Les complications infectieuses peuvent survenir sous une forme latente, fistuleuse, de type phlegmon ou atypique.
Selon la prévalence, les infections sont épifasciales (superficielles) et sous-fasciales (profondes). Peut s'accompagner d'une instabilité totale, fémorale ou tibiale.
Infections superficielles et profondes
Survient le premier mois après les endoprothèses. Caractérisé par le développement d'une inflammation dans les tissus mous du membre inférieur. L'articulation de la hanche ou du genou elle-même reste intacte, c'est-à-dire qu'elle n'est pas impliquée dans le processus pathologique. La cause de la complication est le plus souvent l'introduction de micro-organismes pathogènes dans la plaie pendant l'intervention chirurgicale ou en période postopératoire.
- nécrose de la peau;
- fistules ligaturées;
- divergence des bords de la plaie ;
- hématome sous-cutané.
- nécrose des tissus paraprothétiques;
- fistules profondes;
- hématome sous-fascial infecté.
Fait! Une légère sensibilité, un gonflement local, une rougeur et une hyperthermie de la peau au niveau de la cicatrice indiquent généralement une infection superficielle qui peut être traitée. L'apparition de fièvre, la déhiscence spontanée des sutures et des douleurs intenses dans la jambe suggèrent une inflammation des tissus profonds. Dans ce cas, le pronostic est moins favorable.
Infections articulaires prothétiques
En pathologie, l'inflammation se propage aux cavités et aux membranes de l'articulation opérée, aux restes de la membrane synoviale, aux os au site de fixation de l'endoprothèse et aux tissus mous adjacents. La cause de la complication est la colonisation des surfaces articulaires par la microflore pathogène. Les bactéries peuvent provenir du milieu extérieur ou être introduites par voie hématogène.
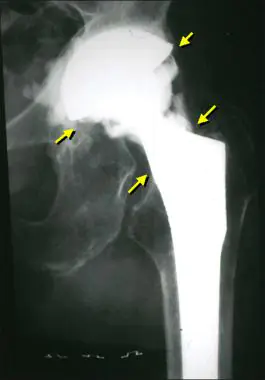
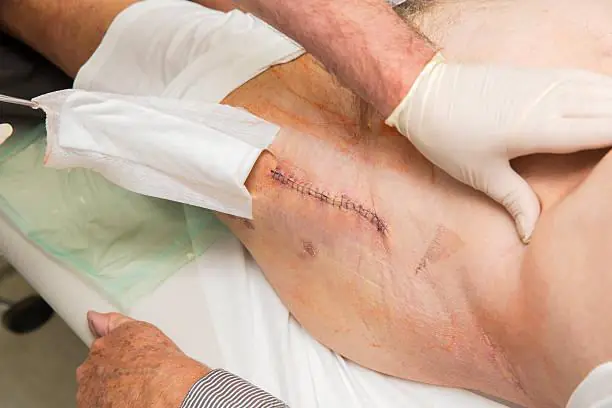
Voici à quoi ressemble une infection sur une radiographie.
Les infections articulaires prothétiques constituent la complication la plus grave parmi toutes les ISO. Ils ne répondent pas au traitement conservateur et doivent donc être traités chirurgicalement. Les médecins remplacent l'endoprothèse, mais parviennent parfois à la sauver.
Il existe trois méthodes pour traiter les infections d'une articulation prothétique : la révision de la plaie sans retirer l'implant, la révision en une étape et les endoprothèses en deux étapes. Le choix de la technique dépend de l’état du patient, du moment de manifestation de l’infection, de la stabilité des composants prothétiques et de la nature de la microflore pathogène.
Méthodes de diagnostic du SSI
La présence d'un processus infectieux dans la zone de la plaie postopératoire est indiquée par un écoulement purulent, une douleur, un gonflement et une augmentation locale de la température. Tous ces symptômes apparaissent avec des infections à la fois profondes et superficielles.
Études aux rayons X
La fistulographie aux rayons X joue un rôle important dans le diagnostic différentiel des formes fistuleuses d'infection. Avec son aide, vous pouvez déterminer la taille, la forme et l'emplacement des fistules, identifier les fuites purulentes et leur lien avec les foyers de destruction osseuse. Cela permet de distinguer les SSI superficiels des SSI profonds.
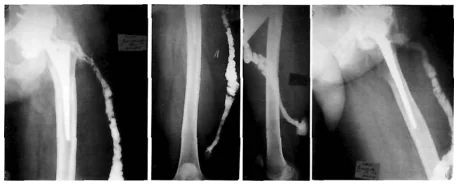
Photo : Fistulographie aux rayons X, fistule dans le tiers inférieur de la cuisse.
Les rayons X sont le plus souvent utilisés pour diagnostiquer une infection articulaire prothétique. La méthode ne donne pas des résultats corrects à 100 %, mais elle permet de suspecter une pathologie. La présence d'une infection paraprothétique est indiquée par l'apparition brutale d'une réaction périostée et d'une ostéolyse. Si ces signes apparaissent soudainement, peu après une opération réussie, il y a des raisons de soupçonner que quelque chose ne va pas.
Curieux! L'IRM, l'échographie et l'analyse radio-isotopique sont rarement utilisées à des fins de diagnostic en raison de leur faible contenu informatif. Par exemple, une endoprothèse installée interfère avec l’imagerie par résonance magnétique, ce qui rend l’image floue et peu claire.
Tests de laboratoire
Faire des tests permet d'identifier les processus inflammatoires aigus et chroniques dans le corps. Une augmentation des indicateurs n'est pas un signe fiable de SSI. Pour poser un diagnostic, il est nécessaire de prendre en compte la présence de certains symptômes cliniques, de données radiographiques et d'autres méthodes de recherche.
Paramètres de laboratoire cliniquement significatifs :
- Le nombre de globules blancs. C'est important dans le diagnostic de l'infection paraprothétique aiguë. Un signe clair d'inflammation est une augmentation du nombre total de leucocytes et de neutrophiles, un déplacement de la formule leucocytaire vers la gauche.
- RSE. Il s'agit d'un indicateur non spécifique. Un taux de sédimentation érythrocytaire normal indique l'absence de processus inflammatoires, un taux accru indique leur présence.
- Protéine C-réactive. La CRP est une protéine de phase aiguë et un marqueur très sensible des ISO chez les personnes ayant subi une arthroplastie. Lors du diagnostic des infections paraprothétiques, vous devez faire attention à cet indicateur.
Etudes microbiologiques
Les études bactérioscopiques et bactériologiques permettent d'identifier et d'identifier l'agent causal de l'infection, ainsi que de déterminer sa sensibilité aux antibiotiques. Des études quantitatives permettent de déterminer le nombre de corps microbiens dans les écoulements purulents.
Les matériaux suivants peuvent être utilisés pour la recherche :
- écoulement d'une blessure;
- des échantillons de tissus ;
- liquide provenant de la cavité articulaire;
- matériel prothétique.
En cas d’infection associée à l’implant, il est presque impossible de détecter des bactéries dans les fluides et tissus biologiques. Les micro-organismes pathogènes se trouvent à la surface des endoprothèses elles-mêmes. Ils recouvrent les implants sous forme d'un film adhésif.
Fait! En plus de l'examen bactériologique, la PCR (réaction en chaîne par polymérase) peut être utilisée pour le diagnostic. La méthode a une sensibilité élevée mais une faible spécificité. Pour cette raison, cela donne souvent des résultats faussement positifs.
Traitement
Avant de décider comment traiter l'infection, les médecins examinent attentivement le patient. Ce n'est qu'après avoir posé un diagnostic et déterminé la sensibilité de la microflore pathogène aux antibiotiques qu'ils prennent une décision finale..
Tableau 2. Méthodes de traitement des infections paraprothétiques :
| Méthode | Les indications | résultats |
| Assainissement des plaies tout en préservant l’endoprothèse | Elle est réalisée dans les cas où une ISO survient dans les 3 premiers mois suivant l'intervention chirurgicale. Il est possible de conserver l'endoprothèse uniquement en l'absence de fuites purulentes et de maladies concomitantes graves. Dans ce cas, l'implant doit être stable et la microflore doit être très sensible aux antibiotiques. | C'est la méthode de traitement la moins traumatisante. Selon diverses sources, l'efficacité du débridement chirurgical est de 18 à 83 %. |
| Endoprothèses de révision (répétées) | Le remplacement de l'implant en une ou deux étapes est réalisé dans les cas où il n'est pas possible de sauver l'articulation. Une situation similaire est observée avec l'instabilité des composants de l'endoprothèse, le développement tardif de l'infection, la faible sensibilité de la microflore aux antibiotiques et la présence de maladies somatiques graves. | Vous permet de résoudre complètement le problème dans 73 à 94 % des cas. Malheureusement, pendant le traitement, le patient doit changer complètement l'endoprothèse installée. |
| Arthrodèse avec ostéosynthèse transosseuse | Infection paraprothétique profonde et récurrente, microflore insensible aux antibiotiques, présence d'une pathologie concomitante sévère. | Dans 85 % des cas, il élimine le processus inflammatoire et restaure la capacité de soutien du membre inférieur. |
| Désarticulation de l'articulation de la hanche | Inflammation chronique récurrente menaçant la vie du patient, ou perte totale de fonction du membre inférieur. | Un homme perd définitivement sa jambe. Elle est coupée au niveau de l'articulation de la hanche. |
Tactiques d’épargne des implants
Son objectif principal est d'éliminer le processus infectieux tout en préservant l'endoprothèse. Le patient subit un traitement chirurgical de la plaie, au cours duquel le pus et les tissus nécrotiques sont éliminés. Si l'articulation elle-même est impliquée dans le processus pathologique, un débridement arthroscopique est réalisé. Le patient se voit prescrire un traitement antibactérien massif.
Curieux! Des études scientifiques ont prouvé l’efficacité du traitement non chirurgical des infections profondes précoces. Il s'est avéré qu'une combinaison d'antibiotiques et de préparations enzymatiques aide à éliminer l'inflammation en 5 à 7 jours.
Opérations de révision
Elles sont réalisées dans les cas où les médecins ne parviennent pas à sauver l’articulation. Les chirurgiens retirent complètement l’endoprothèse et en mettent une nouvelle à sa place. Le risque d’infection récurrente après une arthroplastie de révision est plus élevé qu’après une arthroplastie primaire.

https://cyberleninka.ru/article/v/lokalnaya-antibiotikoterapiya-pri-infektsii-oblasti-endoproteza-sustava
https://cyberleninka.ru/article/v/revizionnoe-endoprotezirovanie-tazobedrennogo-sustava-pri-glubokoy-infektsii
https://cyberleninka.ru/article/v/otsenka-adgezivnoy-aktivnosti-bakteriy-vydelennyh-u-patsientov-s-infitsirovannymi-endoprotezami-krupnyh-sustavov
https://cyberleninka.ru/article/v/metod-dvuhetapnoy-revizii-pri-glubokoy-paraproteznoy-infektsii-endoproteza-kolennogo-sustava
Ajouter un commentaire Annuler la réponse
12/03/2018 à 8h44
Bonjour, j'ai fait remplacer mon articulation de la hanche il y a 3 ans, ils l'ont déjà nettoyée 2 fois car la fistule s'ouvrait et suppurait, ils pensaient que c'était à cause du boulon, ils ont retiré le boulon cette année-là, mais ça n'a toujours pas pris root, je cherche quoi faire ? Il y a 2 semaines, l'inflammation a recommencé, ils ont fait une incision et ont dit qu'il y avait probablement un hématome au niveau de la suture, mais après quelques jours, du pus a commencé à apparaître.
Artusmed – Consultant :
12/03/2018 à 10h02
Bonjour! Il est nécessaire d'être examiné, de déterminer l'agent causal de l'infection et d'être traité.
Tatiana :
05/07/2019 à 18h07
J'ai fait remplacer les deux articulations en 2007 et 2008, après 10 ans, la première est sortie et toute la couture était enflée. Ils ne l'ont retiré que lorsque du pus s'est répandu sur toute la couture. Je me promène dans l'appartement avec des béquilles, ma jambe ne me fait pas mal, mais un an plus tard, une fistule s'est ouverte et depuis un an, du pus vert sort chaque jour, une tache de la taille d'un rouble. J'ai peur d'en avoir un nouveau, j'ai souffert d'injections pendant 10 ans, j'avais de la fièvre, ESR-40. Mais les médecins ont dit que tout allait bien. Et maintenant, il n'y a plus de température, plus rien ne fait mal. Seuls les mouvements sont limités, mes mains sont engourdies.
Artusmed – Consultant :
19/10/2018 à 11h16
a subi une arthroplastie à Rostov-sur-le-Don, en Russie. Une infection s'est développée et la plaie n'a pas cicatrisé (ma tante a passé 4 mois à l'hôpital) Ils ont procédé à une deuxième opération en remplaçant les inserts. Pareil, la plaie s'étouffe, la température persiste. Que conseillez-vous ??
La pose de sutures chirurgicales constitue la dernière étape de la chirurgie intracavitaire. Les seules exceptions sont les opérations sur les plaies purulentes, où il est nécessaire d'assurer l'écoulement du contenu et de réduire l'inflammation des tissus environnants.
Les sutures peuvent être naturelles ou synthétiques, résorbables ou non résorbables. Un processus inflammatoire sévère au site de suture peut entraîner la libération de pus de l'incision.
La fuite de liquide séreux, le compactage et le gonflement des tissus indiquent un phénomène pathologique tel qu'une fistule ligaturée d'une cicatrice postopératoire.
Pourquoi une fistule ligaturée apparaît-elle après une intervention chirurgicale ?
Une ligature est un fil permettant de ligaturer les vaisseaux sanguins. En appliquant une suture, les médecins tentent d'arrêter le saignement et de prévenir son apparition à l'avenir. La fistule ligature est un processus inflammatoire au site de suture de la plaie.
Il se développe en raison de l'utilisation de matériel contaminé par des agents pathogènes. L'élément pathologique est entouré d'un granulome - un compactage composé de différents tissus et cellules :
Le fil de ligature fait également partie du granulome. Sa suppuration est dangereuse par le développement d'un abcès.
Il est clair que la principale raison de la formation d'une fistule ligaturée réside dans l'infection du matériel de suture. Le développement d'un processus défavorable est provoqué par divers facteurs :
- Avitaminose.
- Syphilis.
- Tuberculose.
- État général et âge du patient.
- Infection hospitalière (streptocoque, staphylocoque).
- Maladies oncologiques entraînant une déplétion protéique.
- Haute réactivité immunitaire d'un jeune organisme.
- Rejet du fil par l'organisme en raison d'une intolérance individuelle à la matière.
- Infection de la plaie par manque de traitement antiseptique.
- Troubles métaboliques (diabète, obésité).
- Localisation de la zone opérée (abdomen chez la femme après césarienne, paraproctite).
Les fistules ligatures surviennent dans n’importe quelle partie du corps et dans tous les types de tissus. Quant à l'heure de leur apparition, il n'y a pas de prévisions exactes. Pour certaines patientes, le problème survient au bout d’une semaine ou d’un mois, mais il arrive aussi que la fistule vous gêne un an après l’intervention chirurgicale.
Symptômes de la fistule ligaturée
Les symptômes suivants permettent d'identifier une fistule sur une cicatrice après une intervention chirurgicale :
- Dans les premiers jours suivant l’intervention chirurgicale, la zone s’épaissit, gonfle et provoque des douleurs au toucher. La peau entourant la plaie devient rouge et la température locale augmente.
- Après une semaine, lorsqu'une pression est appliquée sur la suture, du liquide séreux et du pus sont libérés.
- La température corporelle s’élève entre 37,5 et 39°C.
- Le comportement de la fistule est imprévisible - le passage peut se fermer spontanément puis se rouvrir.
Seule une intervention chirurgicale répétée peut aider à éliminer complètement le canal. Vous pouvez voir à quoi ressemble une fistule ligaturée sur la photo.
Extérieurement, il s’agit d’une plaie profonde avec une peau enflammée sur les bords. Il est intéressant de noter qu’une fistule peut se former de manière complètement différente de l’endroit où l’incision a été pratiquée. Les médecins connaissent des cas où une inflammation s'est développée pendant une longue période à l'intérieur du corps du patient, mais la personne elle-même s'est rendu compte qu'elle était malade seulement lorsqu'un petit trou est apparu sur le corps, d'où suintait un liquide purulent-séreux.
Une fistule est un canal creux à l’intérieur du corps, sorte de lien entre les organes et le milieu extérieur. Il peut également s'agir d'une jonction entre la cavité interne et une tumeur oncologique. Le canal, qui ressemble à un tube, est tapissé d'épithélium de l'intérieur. Du pus sort par là. Dans les cas avancés, la bile, l’urine et les selles sortent de la fistule.
Les fistules postopératoires sont divisées en plusieurs types :
- Complet. Caractérisé par la présence de deux sorties. Cette structure favorise une guérison rapide.
- Incomplet. La fistule a une sortie à l'intérieur de la cavité abdominale. Dans de telles conditions, la flore pathogène se multiplie rapidement et intensifie le processus inflammatoire.
- Tubulaire. Un canal bien conçu libère des matières purulentes, muqueuses et fécales.
- En forme de lèvre. La fistule fusionne avec le tissu musculaire et cutané. Il ne peut être retiré que par chirurgie.
- Granulation. La fistule devient envahie par le tissu de granulation, la surface de la peau environnante semble hyperémique et enflée.
Dans la CIM-10, la fistule ligaturée est répertoriée sous le code L98.8.0.
Le plus souvent, les fistules de ligature se forment aux endroits où le fil de soie est appliqué. Pour éviter ce problème, les médecins modernes utilisent un matériau qui ne nécessite pas le retrait des sutures et se dissout tout seul après un court laps de temps.
Diagnostic et traitement de la fistule ligaturée sur cicatrice
La fistule ligature est diagnostiquée lors de l'examen de la plaie postopératoire. Pour un examen complet de la zone suspecte, le patient est orienté vers une échographie et une fistulographie. Il s'agit d'une sorte de radiographie utilisant un agent de contraste. L'image montre clairement l'emplacement du canal de la fistule.
Le traitement de la fistule ligaturée nécessite une approche intégrée. Les patients se voient prescrire différents groupes de médicaments :
- Enzymes chymotrypsine et trypsine.
- Antiseptiques pour traitement local.
- Antibiotiques SSD – Norfloxacine, Ampicilline, Ceftriaxone, Lévofloxacine.
- Pommades hydrosolubles - Levomekol, Levosin, Trimistin.
- Poudres fines – Baneocin, Gentaxan, Tyrosur.
Des enzymes et des antiseptiques sont injectés dans le canal de la fistule et les tissus environnants. Les substances agissent pendant 3 à 4 heures, la zone à problèmes est donc traitée plusieurs fois par jour. En cas d'écoulement abondant de masses purulentes, il est interdit d'utiliser le liniment de Vishnevsky et la pommade à la syntomycine. Ils obstruent le canal et retardent l'écoulement du pus.
Afin de soulager l'inflammation, le patient est orienté vers des procédures physiothérapeutiques. Le traitement au quartz de la plaie et la thérapie UHF améliorent la microcirculation du sang et de la lymphe, réduisent l'enflure et neutralisent la flore pathogène. Les procédures assurent une rémission stable, mais ne contribuent pas à un rétablissement complet.
Complications d'une fistule ligaturée : abcès, phlegmon, septicémie, fièvre à résorption toxique et éventration - perte d'organes due à une fonte purulente des tissus.
Une fistule ligaturée non fermée est traitée par débridement chirurgical d'une plaie postopératoire compliquée. La zone est désinfectée, engourdie et incisée pour éliminer complètement le matériel de suture. La cause de la fistule est également excisée avec les tissus adjacents.
Pour arrêter le saignement, utilisez un électrocoagulateur ou du peroxyde d'hydrogène (3 %), sinon suturer le vaisseau provoquera la formation d'une nouvelle fistule. Le travail du chirurgien est complété par le lavage de la plaie avec un antiseptique (Chlorhexidine, Decasan ou alcool à 70%), l'application d'une suture secondaire et l'organisation du drainage de la zone traitée.
En période postopératoire, le drainage est lavé et le pansement est changé. Pour les fuites purulentes multiples, des antibiotiques sont utilisés, Diclofénac, Nimesil et des onguents - méthyluracile ou Troxevasin. Les méthodes mini-invasives d’ablation de la fistule, par exemple par échographie, sont inefficaces.



