Резултатът от операция, която не е свързана с лечението на гнойна рана, е затварянето на хирургичното поле чрез зашиване. Ако тъканите са заразени, хирургът създава възможност за отстраняване на гнойта и намаляване на количеството на инфилтрацията. Материалът за шевове, използван в хирургията, може да бъде естествен или синтетичен. Лигатурните конци могат да се разтворят спонтанно известно време след операцията или ще изискват помощта на лекар, за да ги отстрани.
Ако на мястото на шева се отдели серозна течност с тъмно черешов цвят или гноен секрет, това е признак на развит възпалителен процес и образуване на лигатурна фистула. Появата на тези симптоми е признак на отхвърляне на лигатурата и причина за възобновяване на лечението. Фистула, която се появява след операция, не може да се счита за нормално явление, необходимо е спешно лечение под ръководството на хирург.
Причини за лигатурна фистула:
Инфекция в раната поради пренебрегване на антисептичните изисквания;
Алергична реакция към шевния материал.
Има фактори, които увеличават вероятността от постоперативна фистула:
Имунна реактивност (обикновено по-висока при млади хора);
Присъединяване на хронична инфекция;
Болнична инфекция, характерна за хирургични и терапевтични болници;
Попадане в раната на стафилококи и стрептококи, които обикновено винаги се намират на човешката кожа;
Локализация и вид на оперативната интервенция (цезарово сечение, операция на парапроктит и др.);
Изчерпване на протеини при рак;
Дефицит на витамини и минерали;
Метаболитни нарушения (захарен диабет, затлъстяване, метаболитни нарушения).
Характеристики на лигатурните фистули:
Възникват във всяка част на тялото;
Срещат се във всички видове тъкани на човешкото тяло (епидермис, мускулна тъкан, фасции);
Възникват по всяко време (седмица, месец, година) след операцията;
Те имат различно развитие на клиничната картина (конците могат да бъдат отхвърлени от тялото с по-нататъшно зарастване на раната или могат да се възпалят силно с нагнояване на раната и да не зараснат);
Те възникват независимо от материала на лигатурните нишки.
Симптоми на лигатурна фистула
Развитието на постоперативна фистула се извършва по следния сценарий:
В рамките на няколко дни след операцията областта на раната се удебелява, леко се подува и става болезнена. Кожата около него се зачервява и става по-гореща на допир от другите области.
След 6-7 дни, когато се приложи натиск, изпод конеца излиза серозна течност и гной.
Общата телесна температура се повишава до субфебрилни стойности (37,5-38 °).
Фистулата може да се затвори спонтанно и по-късно да се отвори отново.
Възстановяването е възможно само след повторна операция.
Усложнения, произтичащи от появата на следоперативна фистула
Абсцесът е кухина, пълна с гной;
Целулит – включване на подкожна мастна тъкан във възпалителния процес;
Евентрация - загуба на вътрешни органи поради гнойно разтопяване на тъканите;
Сепсис - разпространение на гнойно съдържание в кухината на гръдния кош, черепа и коремната кухина;
Токсично-резорбтивната треска е изразена хипертермия като реакция на организма.
Диагностика
Първичната диагноза на лигатурна фистула се извършва в съблекалнята по време на визуален преглед на раната от хирург. За да се изясни местоположението на фистулата, наличието или отсъствието на усложнения (абсцес, гнойни изтичания), се извършва ултразвуково сканиране на оперативната рана.
Ако фистулата е разположена дълбоко в тъканта и диагностицирането й е трудно, се използва фистулография. По време на изследването се инжектира контрастно вещество в тракта на фистулата и се извършва рентгенография. В резултат на такава манипулация каналът на фистулата ще бъде ясно видим на рентгеновата снимка.
Лечение на лигатурна фистула
По-голямата част от случаите на лигатурна фистула могат да бъдат разрешени само чрез операция. Колкото по-дълго съществува постоперативна фистула, толкова по-трудно е да се излекува. За лечение се използва комплексна терапия с лекарства.
Групи лекарства, използвани за лечение на фистула:
Местни антисептици - водоразтворими мехлеми (Левосин, Левомекол, Тримистан), фини прахове (Гентаксан, Тирозур, Банеоцин);
Антибактериални средства - ампицилин, норфлоксацин, цефтриаксон, левофлоксацин;
Ензими за унищожаване на мъртва тъкан - Трипсин, Химотрипсин.
Тъй като лекарствата запазват ефекта си в продължение на няколко часа, те се инжектират в тракта на фистулата и се разпределят в тъканите около раната няколко пъти на ден.
Мехлемите на основата на мазнини (синтомицин маз, мехлем Вишневски) предотвратяват изтичането на гной, така че не се използват при наличие на обилно гнойно изхвърляне.
В допълнение към хирургичното и лекарственото лечение се използва физиотерапия:
кварциране на повърхността на раната;
В резултат на използването на UHF терапия се подобрява микроциркулацията на кръвта и лимфата, което води до намаляване на отока и спира разпространението на инфекцията. Лечението с кварц има пагубен ефект върху патогенните бактерии, като насърчава стабилна ремисия на процеса, въпреки че не гарантира пълно възстановяване.
„Златният стандарт“ за лечение на лигатурна фистула е операция, която напълно елиминира проблема.
Прогрес на операцията за елиминиране на лигатурната фистула:
Трикратно третиране на хирургичното поле с антисептик под формата на алкохолен разтвор на йод.
Инжектиране на анестетичен разтвор в тъканта около оперативната рана и под нея (лидокаин - 2% разтвор, новокаин - 5% разтвор).
Инжектиране на багрило в тракта на фистулата, за да се изследва напълно („зелена боя“ и водороден прекис).
Дисекция на фистулата, пълно отстраняване на лигатурата.
Отстраняване на причината за фистулата заедно с ревизия на околните тъкани.
Спрете евентуално кървене с електрокоагулатор или водороден прекис 3%, тъй като зашиването на кръвоносен съд може да провокира появата на нова фистула.
Измийте раната с антисептици (Dekasan, 70% алкохол, хлорхексидин).
Отново затваряне на раната с конци с инсталиране на активен дренаж.
След операцията пациентът се нуждае от превръзки и изплакване на дренаж. Ако гнойното изхвърляне не е фиксирано, дренажът се отстранява.
Лекарства, използвани при наличие на усложнения (флегмонозно възпаление на тъканите, гнойни изтичания):
Нестероидни противовъзпалителни средства (НСПВС) - нимезил, диклофенак, диклоберл;
Мехлеми за регенерация на тъкани - троксевазин и метилурацил маз;
Билкови препарати с витамин Е (алое, масло от морски зърнастец).
Локалната ревизия на възпалени тъкани с широка дисекция на фистулата е класическа форма на хирургично лечение на постоперативна фистула. Повечето минимално инвазивни техники са неефективни при лечението на това усложнение.
Самолечението на белег от лигатура няма да доведе до възстановяване, тъй като само операцията и последващото отстраняване на раната могат да спасят пациента от усложнения. При опит за самолечение ще бъде загубено ценно време.
Прогноза и профилактика
В случаите, когато тялото отхвърля хирургически конци, изработени от какъвто и да е материал, прогнозата за операцията е неблагоприятна. Същото е положението и със самолечението - в този случай е много трудно да се направи прогноза.
Невъзможно е да се вземат превантивни мерки за появата на фистула, тъй като дори при стриктно спазване на антисептиците, инфекцията може да проникне в хирургическата рана и да отхвърли материала за зашиване.
Автор на статията: Волков Дмитрий Сергеевич | Доцент доктор. хирург, флеболог
Образование: Московски държавен медицински и стоматологичен университет (1996 г.). През 2003 г. получава диплома от образователния и научен медицински център към администрацията на президента на Руската федерация.
5 най-ефективни домашни рецепти за коса!
13 ефективни подправки за отслабване
Фистулата е канал, който свързва телесна кухина или кухи органи с външната среда или един с друг. Фистулата се нарича още фистула. Най-често се представя от тесен тубул, който е покрит отвътре с епител или млада съединителна тъкан. Фистулите могат да се образуват и на фона на различни патологични процеси, протичащи в тялото.
Фистула на венеца на зъба е патологична формация, представена от малък проход през венеца до лезията. Най-често фистулата идва от корена на болния зъб. Изтича серозен или гноен ексудат от огнището на възпалението. Можете да видите фистулата на мястото на проекцията на зъба, в горната му част. Изглежда като болно място.
Периректалната фистула възниква като следствие от метаболитни нарушения в тъканта около ректалната ампула. Най-често това са последствията от парапроктит или проктит, чийто симптом е абсцес на фибрите. Основните му прояви са гноен или кървав секрет, болка, сърбеж и дразнене на епидермиса на аналната област.
Лигатурната фистула след хирургично раждане е едно от честите усложнения на тази операция. Опасно е, защото е източник на инфекция и може да причини токсични увреждания на тялото на жената.Всяка операция, а раждането чрез цезарово сечение не е изключение, завършва с шев.
Дата на последна актуализация 23.06.2019 г
Гной в следоперативна рана показва развитието на инфекциозни усложнения. В ортопедията и травматологията те са трудни за лечение и водят до инвалидизация на пациентите. Парапротезните инфекции причиняват увеличаване на болничния престой и изискват разходи за борба с тях.

Инфекциите след ендопротезиране могат да бъдат повърхностни или дълбоки, остри или хронични и да се развият в ранния или късния постоперативен период. Възпалителният процес може да засегне само меките тъкани на долния крайник или да се разпространи в оперираната става.
Ако след ендопротезиране имате гной в белега, температурата се е повишила и имате болки в крака, незабавно отидете на лекар. Той ще ви прегледа, ще назначи необходимите изследвания и ще установи колко сериозно е състоянието ви. Ще трябва да отидете в болницата и да преминете курс на лечение.
Релевантност на проблема
Според различни данни, честотата на ранна парапротезна инфекция след първична смяна на големи стави е 0,3-0,5%, след ревизия - 9%. Възпалителните процеси се откриват през първите три седмици след операцията.
Ако говорим за честотата на късните инфекциозни усложнения, те най-често се появяват през първите две години след ендопротезирането (1,63% от пациентите). По-рядко (при 0,59% от оперираните) се развиват дълбоки парапротезни инфекции в следващите 8 години след операцията.
Честотата на инфекциозните усложнения остава непроменена в продължение на няколко десетилетия. Въпреки това, общият брой на артропластиките значително се е увеличил, а общият брой на усложненията също се е увеличил. Затова тяхната профилактика, ранна диагностика и лечение стават все по-важни.
Факт! Както показват научните изследвания, рискът от развитие на инфекциозни усложнения зависи от вида на ендопротезата. Оказа се, че като цяло имплантирането на местни модели води до възпаление по-често (3-10% от случаите), отколкото инсталирането на вносни (0,3-4,8%).
Какво е инфекция на мястото на операцията?
SSI е остро или хронично възпаление, което се развива на мястото на разреза или в област, която е била ятрогенна по време на операция. В 67% от случаите инфекцията засяга само зоната на хирургичния разрез, а в 33% се разпространява към имплантираната става.
Фактори за развитие на SSI:
- продължителността на операцията е повече от 3 часа;
- технически затруднения по време на операция;
- интраоперативна загуба на кръв над 1 литър;
- нестабилност на инсталираната ендопротеза;
- използването на допълнителни синтетични и биологични материали по време на операцията;
- наличието на тежки хронични заболявания.

Възпалителните процеси, които не се разпространяват към оперираната става, могат да бъдат преодолени без ревизионно ендопротезиране. Ако инфекцията засегне костна тъкан, компоненти на ендопротезата, остатъци от ставната капсула или други части на колянната или тазобедрената става, лечението ще бъде изключително трудно. В този случай пациентът най-вероятно ще се нуждае от повторна артропластика.
Има редица фактори, които влошават състоянието на пациента, забавят възстановяването и влошават прогнозата: намален имунитет, предишни операции, често лечение с антибиотици. Устойчивостта на откритата микрофлора към антибактериални средства, лошото кръвообращение в областта на ставата и масивните гнойни лезии също усложняват терапията.
Видове парапротезни инфекции
В ортопедията и травматологията се използват няколко класификации на SSI. Систематизирането и приписването на инфекцията на определен тип помага на лекарите да оценят тежестта на състоянието на пациента. Класификацията на Ковънтри-Фицджералд-Цукаяма е най-често срещаната.
Таблица 1. Видове дълбока парапротезна инфекция по Coventry-Fitzgerald-Tsukayama.
| Тип | Време за разработка | Тактика на лечение | |
| аз | Остър следоперативен | 1-ви месец | Ревизия на следоперативната рана, отстраняване на некротична тъкан и, ако е необходимо, подмяна на някои части от ендопротезата при запазване на основните й компоненти. |
| II | Късна хронична | От 1 месец до 1 година | Задължително ревизионно ендопротезиране. |
| III | Остър хематогенен | След 1г | Напълно оправдани са опитите за запазване на поставената протеза. |
| IV | Положителни интраоперативни култури | Безсимптомна бактериална колонизация на повърхността на импланта | Консервативно лечение, състоящо се от парентерална антибиотична терапия за 6 седмици. |
В класификацията, създадена от Новосибирския изследователски институт по травматология и ортопедия, SSIs се разделят на ранни остри, късни остри и хронични. Първият се развива в рамките на три месеца след ендопротезирането, вторият - на 3-12 месеца, третият - след 1 година. Инфекциозните усложнения могат да се появят в латентна, фистулозна, флегмоноподобна или атипична форма.
Според разпространението инфекциите са епифасциални (повърхностни) и субфасциални (дълбоки). Може да бъде придружено от тотална, феморална или тибиална нестабилност.
Повърхностни и дълбоки инфекции
Среща се през първия месец след ендопротезирането. Характеризира се с развитието на възпаление в меките тъкани на долния крайник. Самата тазобедрена или колянна става остава непокътната, тоест не участва в патологичния процес. Причината за усложнението най-често е въвеждането на патогенни микроорганизми в раната по време на операция или в следоперативния период.
- некроза на кожата;
- лигатурни фистули;
- разминаване на ръбовете на раната;
- подкожен хематом.
- некроза на парапротезни тъкани;
- дълбоки фистули;
- инфектиран субфасциален хематом.
Факт! Лека чувствителност, локално подуване, зачервяване и хипертермия на кожата в областта на белега обикновено показват повърхностна инфекция, която може да бъде лекувана. Появата на треска, спонтанно разпадане на шевовете и силна болка в крака предполагат възпаление на дълбоки тъкани. В този случай прогнозата е по-малко благоприятна.
Инфекции на ставни протези
При патология възпалението се разпространява в кухините и мембраните на оперираната става, остатъците от синовиалната мембрана, костите на мястото на фиксиране на ендопротезата и съседните меки тъкани. Причината за усложнението е колонизацията на ставните повърхности от патогенна микрофлора. Бактериите могат да идват от външната среда или да бъдат въведени хематогенно.
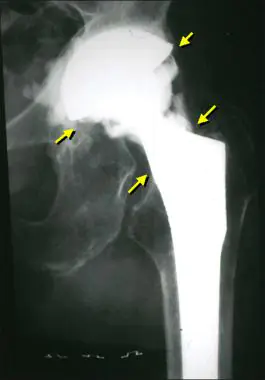
Ето как изглежда инфекцията на рентгенова снимка.
Инфекциите на протезните стави са най-сериозното усложнение сред всички SSI. Те не се поддават на консервативна терапия, поради което се налага хирургично лечение. Лекарите сменят ендопротезата, но понякога все пак успяват да я спасят.
Има три метода за лечение на инфекции на протезна става: ревизия на раната без отстраняване на импланта, едноетапна ревизия и двуетапно ендопротезиране. Изборът на техника зависи от състоянието на пациента, времето на проява на инфекцията, стабилността на протезните компоненти и естеството на патогенната микрофлора.
Методи за диагностициране на SSI
Наличието на инфекциозен процес в областта на следоперативната рана се проявява чрез гнойно изпускане, болка, подуване и локално повишаване на температурата. Всички тези симптоми се появяват както при дълбоки, така и при повърхностни инфекции.
Рентгенови изследвания
Рентгеновата фистулография играе важна роля в диференциалната диагноза на фистулозните форми на инфекция. С негова помощ можете да определите размера, формата и местоположението на фистулите, да идентифицирате гнойни течове и връзката им с огнища на костна деструкция. Това прави възможно разграничаването на повърхностните от дълбоките SSI.
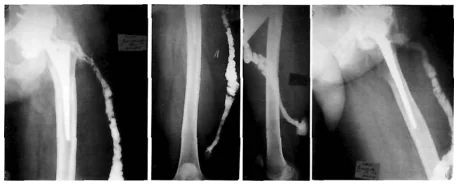
Снимка: рентгенова фистулография, фистула в долната трета на бедрото.
Рентгеновите лъчи най-често се използват за диагностициране на инфекция на ставни протези. Методът не дава 100% правилни резултати, но позволява да се подозира патология. Наличието на парапротезна инфекция се показва от внезапната поява на периостална реакция и остеолиза. Ако тези признаци се появят внезапно, скоро след успешна операция, има причина да подозирате, че нещо не е наред.
Любопитен! ЯМР, ултразвук и радиоизотопно сканиране рядко се използват за диагностични цели поради ниското им съдържание на информация. Например, инсталирана ендопротеза пречи на ядрено-магнитен резонанс, което прави изображението замъглено и неясно.
Лабораторни изследвания
Приемането на тестове помага за идентифициране на остри и хронични възпалителни процеси в организма. Увеличаването на показателите не е надежден знак за SSI. За да се постави диагноза, е необходимо да се вземе предвид наличието на определени клинични симптоми, рентгенови данни и други методи на изследване.
Клинично значими лабораторни параметри:
- Брой бели кръвни клетки. Важно е при диагностицирането на остра парапротезна инфекция. Ясен признак на възпаление е увеличаването на общия брой левкоцити и неутрофили, изместване на левкоцитната формула вляво.
- СУЕ. Това е неспецифичен показател. Нормалната скорост на утаяване на еритроцитите показва липсата на възпалителни процеси, повишената скорост показва тяхното наличие.
- С-реактивен протеин. CRP е протеин от остра фаза и силно чувствителен маркер за SSI при хора, които са претърпели артропластика. Когато диагностицирате парапротезни инфекции, трябва да обърнете внимание на този показател.
Микробиологични изследвания
Бактериоскопичните и бактериологичните изследвания позволяват да се идентифицира и идентифицира причинителя на инфекцията, както и да се определи неговата чувствителност към антибиотици. Количествените изследвания позволяват да се определи броят на микробните тела в гнойното изхвърляне.
За изследване могат да се използват следните материали:
- изпускане от рана;
- мостри на тъкани;
- течност от ставната кухина;
- протезен материал.
В случай на инфекция, свързана с имплант, е почти невъзможно да се открият бактерии в биологични течности и тъкани. На самите повърхности на ендопротезите се откриват патогенни микроорганизми. Те покриват имплантите под формата на адхезивен филм.
Факт! В допълнение към бактериологичното изследване, PCR (полимеразна верижна реакция) може да се използва за диагностика. Методът има висока чувствителност, но ниска специфичност. Поради това често дава фалшиво положителни резултати.
Лечение
Преди да решат как да се справят с инфекцията, лекарите внимателно преглеждат пациента. Едва след установяване на диагноза и определяне на чувствителността на патогенната микрофлора към антибиотици, те вземат окончателно решение.
Таблица 2. Методи за лечение на парапротезни инфекции:
| Метод | Показания | резултати |
| Саниране на раната при запазване на ендопротезата | Провежда се в случаите, когато SSI се появи през първите 3 месеца след операцията. Възможно е да се запази ендопротезата само при липса на гнойни течове и тежки съпътстващи заболявания. В този случай имплантът трябва да е стабилен, а микрофлората да е силно чувствителна към антибиотици. | Това е най-малко травматичният метод на лечение. Според различни източници ефективността на хирургическия дебридман е 18-83%. |
| Ревизионно (повторно) ендопротезиране | Едноетапна или двуетапна подмяна на импланти се извършва в случаите, когато не е възможно да се спаси ставата. Подобна ситуация се наблюдава при нестабилност на компонентите на ендопротезата, късно развитие на инфекция, ниска чувствителност на микрофлората към антибиотици и наличие на тежки соматични заболявания. | Позволява ви напълно да се справите с проблема в 73-94% от случаите. За съжаление, по време на лечението пациентът трябва напълно да смени поставената ендопротеза. |
| Артродеза с транскостна остеосинтеза | Дълбока рецидивираща парапротезна инфекция, микрофлора, нечувствителна към антибиотици, наличие на тежка съпътстваща патология. | В 85% от случаите елиминира възпалителния процес и възстановява опорната способност на долния крайник. |
| Дезартикулация в тазобедрената става | Хронично повтарящо се възпаление, което застрашава живота на пациента или пълна загуба на функция на долния крайник. | Човек безвъзвратно губи крака си. Отрязва се на нивото на тазобедрената става. |
Тактики за щадене на импланти
Основната му цел е да елиминира инфекциозния процес при запазване на ендопротезата. Пациентът се подлага на хирургична обработка на раната, по време на която се отстранява гной и некротична тъкан. Ако самата става е въвлечена в патологичния процес, се извършва артроскопски дебридман. На пациента се предписва масивна антибактериална терапия.
Любопитен! Научните изследвания са доказали ефективността на нехирургичното лечение на ранните дълбоки инфекции. Както се оказа, комбинация от антибиотици и ензимни препарати помага за премахване на възпалението за 5-7 дни.
Ревизионни операции
Те се извършват в случаите, когато лекарите не могат да спасят ставата. Хирурзите премахват напълно ендопротезата и поставят нова на нейно място. Рискът от повторна инфекция след ревизионна артропластика е по-висок, отколкото след първична артропластика.

https://cyberleninka.ru/article/v/lokalnaya-antibiotikoterapiya-pri-infektsii-oblasti-endoproteza-sustava
https://cyberleninka.ru/article/v/revizionnoe-endoprotezirovanie-tazobedrennogo-sustava-pri-glubokoy-infektsii
https://cyberleninka.ru/article/v/otsenka-adgezivnoy-aktivnosti-bakteriy-vydelennyh-u-patsientov-s-infitsirovannymi-endoprotezami-krupnyh-sustavov
https://cyberleninka.ru/article/v/metod-dvuhetapnoy-revizii-pri-glubokoy-paraproteznoy-infektsii-endoproteza-kolennogo-sustava
Добави коментар Отказ от отговор
12.03.2018 г. в 08:44 ч
Здравейте, смениха ми тазобедрената става преди 3 години, вече я почистваха 2 пъти, защото фистулата се отваряше и гноеше, мислеха, че е от болта, махнаха болта онази година, но пак не мина root, търся какво да правя? Преди 2 седмици възпалението започна отново, направиха разрез и казаха, че вероятно има хематом на конеца, но след няколко дни започна да се появява гной.
Артусмед – Консултант:
12.03.2018 г. в 10:02 ч
Здравейте! Необходимо е да се изследва, да се определи причинителя на инфекцията и да се лекува.
Татяна :
07.05.2019 г. в 18:07 ч
Сменяха ми и двете стави през 2007 и 2008 г., след 10 години първата изскочи и целият шев беше подут. Премахнаха го едва когато гной се изля по целия шев. Ходя из апартамента с патерици, кракът не ме боли, но година по-късно се отвори фистула и вече година излиза зелена гной, петно с размер на рубла всеки ден. Страх ме е да си взема нов, страдах 10 години с инжекции, имах температура, ESR-40. Но лекарите казаха, че всичко е наред, а сега няма температура, нищо не ме боли, само движението е ограничено, ръцете ми са изтръпнали.
Артусмед – Консултант:
19.10.2018 г. в 11:16 ч
претърпя операция за смяна на става в Ростов на Дон, Русия. Разви се инфекция и раната не зараства (леля ми прекара 4 месеца в болницата) Направиха втора операция, смениха вложките. Същото нещо, раната се свива, температурата продължава. Какво съветвате??
Прилагането на хирургични конци е последният етап от интракавитарната хирургия. Единствените изключения са операциите на гнойни рани, при които е необходимо да се осигури изтичане на съдържанието и да се намали възпалението в околните тъкани.
Конците могат да бъдат естествени или синтетични, резорбируеми или нерезорбируеми. Тежкият възпалителен процес на мястото на шева може да доведе до отделяне на гной от разреза.
Изтичането на серозна течност, уплътняването и подуването на тъканите показват такова патологично явление като лигатурна фистула на следоперативен белег.
Защо се появява лигатурна фистула след операция?
Лигатурата е конец за лигиране на кръвоносни съдове. Прилагайки шев, лекарите се опитват да спрат кървенето и да предотвратят появата му в бъдеще. Лигатурната фистула е възпалителен процес на мястото на зашиване на раната.
Развива се поради използването на материал, заразен с патогени. Патологичният елемент е заобиколен от гранулом - уплътнение, което се състои от различни тъкани и клетки:
Лигатурната нишка също е част от гранулома. Неговото нагнояване е опасно от развитието на абсцес.
Ясно е, че основната причина за образуването на лигатурна фистула е инфекцията на шевния материал. Развитието на неблагоприятен процес се провокира от различни фактори:
- Авитаминоза.
- Сифилис.
- Туберкулоза.
- Общо състояние и възраст на пациента.
- Болнична инфекция (стрептококи, стафилококи).
- Онкологични заболявания, водещи до белтъчно изчерпване.
- Висока имунна реактивност на млад организъм.
- Отхвърляне на конеца от тялото поради индивидуална непоносимост към материала.
- Инфекция на раната поради липса на антисептично лечение.
- Метаболитни нарушения (диабет, затлъстяване).
- Локализация на оперираната област (корем при жени след цезарово сечение, парапроктит).
Лигатурните фистули се срещат във всяка част на тялото и във всички видове тъкани. Що се отнася до времето на появата им, няма точни прогнози. При някои пациенти проблемът възниква след седмица или месец, но също така се случва фистулата да ви притеснява една година след операцията.
Симптоми на лигатурна фистула
Следните симптоми помагат да се идентифицира фистула върху белег след операция:
- В първите дни след операцията мястото се удебелява, подува и причинява болка при допир. Кожата около раната се зачервява и местната температура се повишава.
- След една седмица, когато се приложи натиск върху конеца, се освобождават серозна течност и гной.
- Телесната температура се повишава до 37,5-39°C.
- Поведението на фистулата е непредсказуемо - проходът може спонтанно да се затвори и по-късно да се отвори отново.
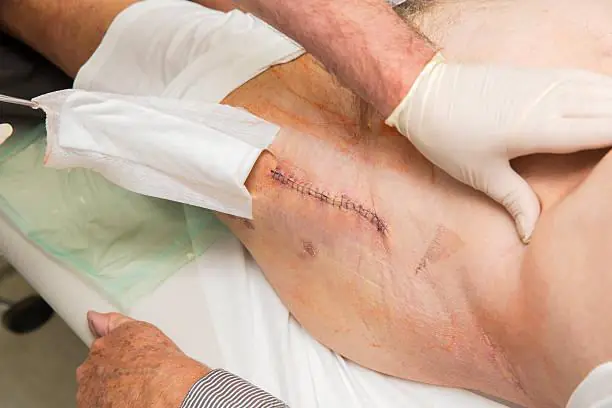
Само повторна операция може да помогне напълно да се отървете от канала. Можете да видите как изглежда лигатурната фистула на снимката.
Външно представлява дълбока рана с възпалена кожа по краищата. Интересното е, че фистулата може да се образува напълно различна от мястото, където е направен разрезът. Лекарите знаят за случаи, когато възпалението се развива дълго време в тялото на пациента, но самият човек разбира, че е болен, едва когато върху тялото се появи малка дупка, от която изтича гнойно-серозна течност.
Фистулата е кух канал в тялото, вид връзка между органите и външната среда. Може да бъде и кръстовище между вътрешната кухина и онкологична неоплазма. Каналът, който прилича на тръба, е облицован с епител отвътре. През него излиза гной. В напреднали случаи от фистулата излизат жлъчка, урина и изпражнения.
Следоперативните фистули са разделени на няколко вида:
- Пълна. Характеризира се с наличието на два изхода. Тази структура насърчава бързото заздравяване.
- Непълен. Фистулата има един изход вътре в коремната кухина. При такива условия патогенната флора бързо се размножава и засилва възпалителния процес.
- Тръбен. Правилно проектираният канал освобождава гнойни, лигавични и фекални вещества.
- С форма на устни. Фистулата се слива с мускулна и кожна тъкан. Може да се отстрани само чрез операция.
- Гранулиране. Фистулата обраства с гранулационна тъкан, повърхността на околната кожа изглежда хиперемирана и подута.
В ICD-10 лигатурната фистула е посочена под код L98.8.0.
Най-често лигатурните фистули се образуват на места, където се прилага копринен конец. За да избегнат този проблем, съвременните лекари използват материал, който не изисква премахване на конците и се разтваря сам след кратко време.
Диагностика и лечение на лигатурна фистула върху белег
Лигатурната фистула се диагностицира по време на изследване на следоперативната рана. За пълно изследване на подозрителната област пациентът се насочва за ултразвук и фистулография. Това е вид рентгенова снимка с контрастно вещество. Изображението ясно показва местоположението на фистулния канал.
Лечението на лигатурната фистула изисква интегриран подход. На пациентите се предписват различни групи лекарства:
- Ензими химотрипсин и трипсин.
- Антисептици за локално лечение.
- SSD антибиотици – Norfloxacin, Ampicillin, Ceftriaxone, Levofloxacin.
- Водоразтворими мехлеми - Levomekol, Levosin, Trimistin.
- Фини прахове – Банеоцин, Гентаксан, Тирозур.
Ензими и антисептици се инжектират в канала на фистулата и околните тъкани. Веществата действат 3 – 4 часа, така че проблемната зона се третира няколко пъти на ден. В случай на обилно отделяне на гнойни маси е забранено да се използва линимент на Вишневски и синтомицин маз. Те запушват канала и забавят изтичането на гной.
За да се облекчи възпалението, пациентът се насочва към физиотерапевтични процедури. Кварцовата обработка на раната и UHF терапията подобряват микроциркулацията на кръвта и лимфата, намаляват отока и неутрализират патогенната флора. Процедурите осигуряват стабилна ремисия, но не допринасят за пълно възстановяване.
Усложнения на лигатурна фистула: абсцес, флегмон, сепсис, токсично-резорбтивна треска и евентрация - загуба на органи поради гнойно разтопяване на тъкан.
Незатваряща се лигатурна фистула се лекува чрез хирургичен дебридман на усложнена следоперативна рана. Мястото се дезинфекцира, обезболява и се прави разрез, за да се отстрани напълно материала за зашиване. Причинителят на фистулата също се изрязва заедно със съседните тъкани.
За да спрете кървенето, използвайте електрокоагулатор или водороден прекис (3%), в противен случай зашиването на съда ще провокира образуването на нова фистула. Работата на хирурга завършва с измиване на раната с антисептик (хлорхексидин, декасан или 70% алкохол), прилагане на вторичен шев и организиране на дренаж в третираната област.
В постоперативния период дренажът се промива и превръзката се сменя. При множество гнойни течове се използват антибиотици, диклофенак, нимезил и мехлеми - метилурацил или троксевазин. Минимално инвазивните методи за отстраняване на фистула, например чрез ултразвук, са неефективни.



