Il melanoma è considerato uno dei tumori maligni umani più insidiosi, la cui morbilità e mortalità aumentano costantemente di anno in anno. Ne parlano in TV, scrivono sulle riviste e su Internet. L'interesse della gente comune è dovuto al fatto che il tumore viene sempre più rilevato tra residenti di diversi paesi e il numero di decessi è ancora elevato, nonostante il trattamento intensivo.
In termini di prevalenza, il melanoma è molto indietro rispetto ai tumori epiteliali della pelle (carcinoma a cellule squamose, carcinoma a cellule basali, ecc.), secondo varie fonti, rappresentando dall'1,5 al 3% dei casi, ma è molto più pericoloso. Nel corso dei 50 anni del secolo scorso l’incidenza è aumentata del 600%. Questa cifra è sufficiente per temere seriamente la malattia e cercare le cause e i metodi per curarla.
Cos'è?
Il melanoma è un tumore maligno che si sviluppa dai melanociti, cellule pigmentate che producono melanina. Insieme al cancro della pelle a cellule squamose e basocellulari, è un tumore maligno della pelle. È localizzato prevalentemente nella pelle, meno comunemente nella retina e nelle mucose (cavo orale, vagina, retto).
Uno dei tumori maligni umani più pericolosi, spesso recidivante e metastatizza attraverso la via linfogena ed ematogena a quasi tutti gli organi. Una particolarità è la debole risposta dell’organismo o la sua assenza, motivo per cui il melanoma spesso progredisce rapidamente.
Cause
Diamo un'occhiata ai principali motivi che causano lo sviluppo del melanoma:
- Esposizione prolungata e frequente alle radiazioni ultraviolette sulla pelle. Il sole allo zenit è particolarmente pericoloso. Ciò include anche l'esposizione a fonti artificiali di radiazioni ultraviolette (solarium, lampade battericide, ecc.).
- Lesioni traumatiche di macchie senili, nevi, soprattutto in quei luoghi dove vi è un contatto costante con gli indumenti e altri fattori ambientali.
- Lesioni traumatiche dei nei.
Il melanoma si sviluppa da nei o nevi nel 60% dei casi. È parecchio. I luoghi principali in cui si sviluppano i melanomi sono parti del corpo come: testa; collo; mani; gambe; Indietro; seno; palme; suole; scroto.
Le persone che hanno più di uno dei seguenti fattori di rischio hanno maggiori probabilità di sviluppare il melanoma:
- Una storia di scottature solari.
- Presenza di malattie della pelle, cancro della pelle, melanoma in famiglia.
- Colore dei capelli rossi geneticamente determinato, presenza di lentiggini e anche pelle chiara.
- Pelle chiara, quasi bianca, a causa delle caratteristiche genetiche, basso contenuto di pigmento melanina nella pelle.
- La presenza di macchie senili e nevi sul corpo. Ma se i peli crescono sul nevo, quest'area della pelle non può degenerare in una forma maligna.
- La presenza di un gran numero di talpe sul corpo. Si ritiene che se ci sono più di 50 talpe, questo può già essere pericoloso.
- La vecchiaia, ma recentemente il melanoma sta diventando più comune tra i giovani.
- La presenza di malattie della pelle che possono innescare lo sviluppo del melanoma. Queste sono malattie come la melanosi di Dubreuil, lo xeroderma pigmentoso e alcune altre.
Se una persona appartiene a uno qualsiasi dei gruppi dall'elenco sopra, dovrebbe stare molto attento al sole e attento alla sua salute, poiché ha una probabilità abbastanza alta di sviluppare un melanoma.
Statistiche
Secondo l’OMS, nel 2000, nel mondo sono stati diagnosticati più di 200.000 casi di melanoma e si sono verificati 65.000 decessi correlati al melanoma.
Nel periodo dal 1998 al 2008, l'aumento dell'incidenza del melanoma nella Federazione Russa è stato del 38,17% e il tasso di incidenza standardizzato è aumentato da 4,04 a 5,46 per 100.000 abitanti. Nel 2008, il numero di nuovi casi di melanoma cutaneo nella Federazione Russa ammontava a 7.744 persone. Il tasso di mortalità per melanoma nella Federazione Russa nel 2008 era di 3159 persone e il tasso di mortalità standardizzato era di 2,23 persone ogni 100.000 abitanti. L'età media dei pazienti con melanoma diagnosticato per la prima volta nella loro vita nel 2008 nella Federazione Russa era di 58,7 anni[3]. L'incidenza più alta è stata osservata all'età di 75-84 anni.
Nel 2005, gli Stati Uniti hanno registrato 59.580 nuovi casi di melanoma e 7.700 decessi dovuti a questo tumore. In SEER (La Sorveglianza, Ep >
Tipi clinici
Esistono infatti un numero considerevole di melanomi, tra cui il melanoma del sangue, il melanoma delle unghie, il melanoma del polmone, il melanoma della coroide, il melanoma non pigmentato e altri, che si sviluppano nel tempo in diverse parti del corpo umano a causa del decorso della malattia e metastasi, ma in medicina si distinguono: principali tipi di melanomi:
- Melanoma superficiale o superficiale. Questo è il tipo più comune di tumore (70%). Il decorso della malattia è caratterizzato da una crescita prolungata e relativamente benigna dello strato esterno della pelle. In questo tipo di melanoma appare una macchia dai bordi frastagliati, il cui colore può cambiare: marrone chiaro, rosso, nero, blu o addirittura bianco.
- Il melanoma nodulare (nodulare) è al secondo posto nel numero di pazienti diagnosticati (15-30% dei casi). Più comune nelle persone di età superiore ai 50 anni. Può formarsi su qualsiasi parte del corpo. Ma, di regola, tali tumori compaiono nelle donne - sugli arti inferiori, negli uomini - sul corpo. Spesso il melanoma nodulare si forma sullo sfondo di un nevo. Caratterizzato da crescita verticale e sviluppo aggressivo. Si sviluppa in 6-18 mesi. Questo tipo di tumore ha una forma rotonda o ovale. I pazienti spesso consultano un medico quando il melanoma ha già assunto la forma di una placca nera o nero-blu, che ha confini chiari e bordi rialzati. In alcuni casi, il melanoma nodulare raggiunge grandi dimensioni o assume la forma di un polipo che presenta ulcerazioni ed è caratterizzato da iperattività.
- Melanoma lentigginoso. Questa forma della malattia è conosciuta anche come lentigo maligna o lentiggine di Hutchinson. Molto spesso è formato da una macchia pigmentata legata all'età, una voglia o meno spesso da un normale neo. Questo tipo di tumore tende a formarsi in quelle zone del corpo più esposte alle radiazioni solari ultraviolette, come viso, orecchie, collo e mani. Questo melanoma si sviluppa molto lentamente nella maggior parte dei malati, a volte possono essere necessari fino a 30 anni per raggiungere la fase finale del suo sviluppo. Le metastasi si verificano raramente e vi è evidenza di riassorbimento di questa formazione, pertanto il melanoma lentigginoso è considerato il cancro della pelle più favorevole in termini di prognosi.
- La lentigo maligna è simile al melanoma superficiale. Lo sviluppo è lungo, negli strati superiori della pelle. In questo caso la zona interessata della pelle è piatta o leggermente rialzata, di colore non uniforme. Il colore di tale macchia è modellato con componenti marroni e marrone scuro. Questo melanoma si verifica spesso nelle persone anziane a causa della costante esposizione alla luce solare. Le lesioni compaiono sul viso, sulle orecchie, sulle braccia e sulla parte superiore del busto.
Sintomi del melanoma
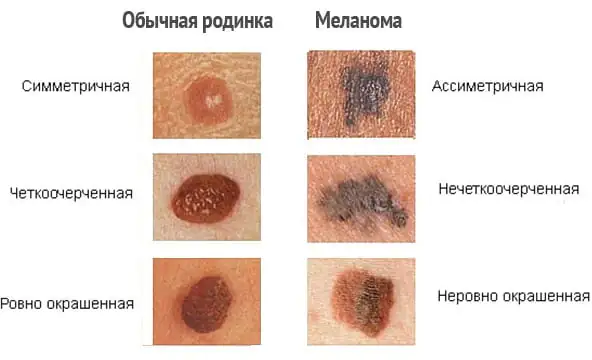
Nella fase iniziale di sviluppo di un tumore maligno sulla pelle sana, e ancor di più sullo sfondo di un nevo, ci sono poche differenze visive evidenti tra loro. Le voglie benigne sono caratterizzate da:
- Forma simmetrica.
- Contorni lisci e uniformi.
- Pigmentazione uniforme, che conferisce alla formazione un colore che va dal giallo al marrone e talvolta anche al nero.
- Una superficie piana che è a filo con la superficie della pelle circostante o leggermente sollevata in modo uniforme sopra di essa.
- Nessun aumento di dimensioni o leggera crescita per un lungo periodo di tempo.
I principali sintomi del melanoma sono i seguenti:
- La perdita dei capelli dalla superficie del nevo è causata dalla degenerazione dei melanociti in cellule tumorali e dalla distruzione dei follicoli piliferi.
- Prurito, bruciore e formicolio nell'area di formazione del pigmento sono causati dall'aumento della divisione cellulare al suo interno.
- Ulcere e/o screpolature, sanguinamento o stillicidio sono causati dal tumore che distrugge le normali cellule della pelle. Pertanto, lo strato superiore scoppia, esponendo gli strati inferiori della pelle. Di conseguenza, alla minima lesione, il tumore “esplode” e il suo contenuto fuoriesce. In questo caso, le cellule tumorali entrano nella pelle sana, penetrandovi.
- Un aumento delle dimensioni indica un aumento della divisione cellulare all'interno della formazione del pigmento.
- I bordi irregolari e l'ispessimento del neo sono un segno di una maggiore divisione delle cellule tumorali, nonché della loro germinazione nella pelle sana.
- La comparsa di nei "figli" o "satelliti" vicino alla formazione principale del pigmento è un segno di metastasi locali delle cellule tumorali.
- La comparsa di rossore sotto forma di corolla attorno alla formazione del pigmento è un'infiammazione, che indica che il sistema immunitario ha riconosciuto le cellule tumorali. Pertanto, ha inviato sostanze speciali (interleuchine, interferoni e altri) al sito del tumore, progettate per combattere le cellule tumorali.
- La scomparsa del disegno cutaneo è causata dal tumore che distrugge le normali cellule cutanee che formano il disegno cutaneo.
- Segni di danni agli occhi: compaiono macchie scure sull'iride dell'occhio, disturbi visivi e segni di infiammazione (arrossamento), si avverte dolore nell'occhio interessato.
- Cambio di colore:
1) Il rafforzamento o la comparsa di aree più scure sulla formazione del pigmento è dovuto al fatto che il melanocita, degenerando in cellula tumorale, perde i suoi processi. Pertanto il pigmento, non potendo lasciare la cellula, si accumula.
2) Lo schiarimento è dovuto al fatto che la cellula del pigmento perde la capacità di produrre melanina.
Ogni “voglia” attraversa le seguenti fasi di sviluppo:
- Nevo borderline, che è una formazione chiazzata, i cui nidi di cellule si trovano nello strato epidermico.
- Nevo misto: i nidi cellulari migrano nel derma su tutta l'area della macchia; clinicamente tale elemento è una formazione papulare.
- Nevo intradermico: le cellule in formazione scompaiono completamente dallo strato epidermico e rimangono solo nel derma; gradualmente la formazione perde pigmentazione e subisce uno sviluppo inverso (involuzione).
Fasi
Il decorso del melanoma è determinato dallo stadio specifico a cui corrisponde la condizione del paziente in un determinato momento; ce ne sono cinque in totale: stadio zero, stadi I, II, III e IV. Lo stadio zero consente di identificare le cellule tumorali esclusivamente all'interno dello strato cellulare esterno; in questa fase non avviene la loro germinazione nei tessuti profondi.
- Melanoma nelle fasi iniziali. Il trattamento prevede l'escissione locale del tumore all'interno del tessuto normale e sano. La quantità totale di pelle sana da rimuovere dipende dalla profondità di penetrazione della malattia. La rimozione dei linfonodi vicino al melanoma non aumenta il tasso di sopravvivenza delle persone con melanoma di stadio I;
- Fase 2. Oltre all'escissione della formazione, viene eseguita una biopsia dei linfonodi regionali. Se durante l'analisi del campione viene confermato un processo maligno, l'intero gruppo di linfonodi in quest'area viene rimosso. Inoltre, gli interferoni alfa possono essere prescritti a scopo preventivo.
- Fase 3. Oltre al tumore, vengono asportati tutti i linfonodi che si trovano nelle vicinanze. Se sono presenti più melanomi è necessario rimuoverli tutti. La radioterapia viene eseguita nell'area interessata, vengono prescritte anche l'immunoterapia e la chemioterapia. Come abbiamo già notato, anche con un trattamento definito e somministrato correttamente non è possibile escludere una recidiva della malattia. Un processo patologico può ritornare in un'area precedentemente danneggiata o formarsi in una parte del corpo che non era collegata al corso precedente del processo.
- Fase 4. In questa fase, i pazienti affetti da melanoma non possono essere completamente guariti. Con l'aiuto delle operazioni chirurgiche vengono rimossi grandi tumori che causano sintomi estremamente spiacevoli. È estremamente raro che le metastasi vengano rimosse dagli organi, ma ciò dipende direttamente dalla loro posizione e dai sintomi. In questo caso vengono spesso utilizzate la chemioterapia e l’immunoterapia. Le previsioni in questo stadio della malattia sono estremamente deludenti e ammontano in media fino a sei mesi di vita per le persone che sviluppano il melanoma e raggiungono questo stadio. In rari casi, le persone con diagnosi di melanoma allo stadio 4 vivono molti più anni.
La principale complicazione del melanoma è la diffusione del processo patologico attraverso le metastasi.
Le complicanze postoperatorie comprendono la comparsa di segni di infezione, cambiamenti nell'incisione postoperatoria (gonfiore, sanguinamento, secrezione) e dolore. Nel sito del melanoma rimosso o sulla pelle sana, può svilupparsi un nuovo neo o può verificarsi scolorimento della pelle.
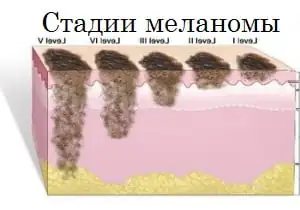
Metastasi
Il melanoma maligno è soggetto a metastasi abbastanza pronunciate, non solo attraverso la via linfogena, ma anche attraverso la via ematogena. Come abbiamo già notato, sono colpiti soprattutto il cervello, il fegato, i polmoni e il cuore. Inoltre, spesso si verifica la diffusione (diffusione) dei linfonodi tumorali lungo la pelle del busto o dell'arto.
Non è da escludere l'ipotesi in cui il paziente si rivolga allo specialista esclusivamente sulla base dell'effettivo ingrossamento dei linfonodi in qualunque zona. Nel frattempo, un esame approfondito in questo caso può determinare che un certo tempo fa, ad esempio, ha rimosso una verruca per ottenere l'effetto cosmetico appropriato. Questa "verruca" si è rivelata in realtà essere un melanoma, che è stato successivamente confermato dai risultati dell'esame istologico dei linfonodi.
Che aspetto ha il melanoma, foto
La foto sotto mostra come la malattia si manifesta negli esseri umani nelle fasi iniziali e in altre fasi.
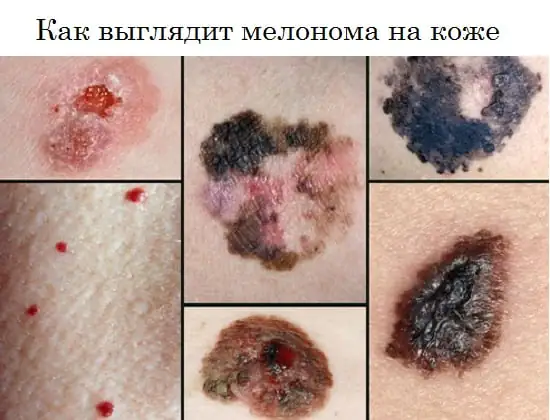
Il melanoma può apparire come una macchia piatta pigmentata o non pigmentata con un leggero rilievo, di forma rotonda, poligonale, ovale o irregolare con un diametro superiore a 6 mm. Può mantenere a lungo una superficie liscia e lucida, sulla quale successivamente si verificano piccole ulcerazioni, irregolarità e sanguinamento con traumi minori.
La pigmentazione è spesso disomogenea, ma più intensa nella parte centrale, talvolta con un caratteristico bordo di colore nero attorno alla base. Il colore dell'intera neoplasia può essere marrone, nero con una sfumatura bluastra, viola, variegato sotto forma di singoli punti distribuiti in modo non uniforme.
Diagnostica
Un medico può sospettare il melanoma in base ai reclami del paziente e all’esame visivo della pelle modificata. Per confermare la diagnosi:
- La dermatoscopia è un esame di un'area della pelle sotto un dispositivo speciale. Questo esame aiuta ad esaminare i bordi della macchia, la sua crescita nell'epidermide e le inclusioni interne.
- Biopsia: prelievo di un campione di tumore per l'esame istologico.
- L'ecografia e la tomografia computerizzata sono prescritte per rilevare metastasi e determinare lo stadio del cancro.
Se necessario, e per escludere altre malattie della pelle, il medico può prescrivere una serie di procedure diagnostiche ed esami del sangue. L'efficacia della loro eliminazione dipende in gran parte dall'accuratezza della diagnosi dei melanomi.
Come trattare il melanoma?
Nella fase iniziale del melanoma, l'asportazione chirurgica del tumore è obbligatoria. Può essere economico, con rimozione di non più di 2 cm di pelle dal bordo del melanoma, o ampio, con resezione di pelle fino a 5 cm attorno al bordo della neoplasia. A questo proposito non esiste uno standard unico nel trattamento chirurgico del melanoma di stadio I e II. Un'ampia escissione del melanoma garantisce una rimozione più completa del focus del tumore, ma allo stesso tempo può causare una recidiva del cancro nel sito della cicatrice formata o del lembo cutaneo trapiantato. Il tipo di trattamento chirurgico per il melanoma dipende dal tipo e dalla posizione del tumore, nonché dalla decisione del paziente.
Parte del trattamento combinato del melanoma è la radioterapia preoperatoria. Viene prescritto in presenza di ulcerazioni sul tumore, sanguinamento e infiammazione nell'area del tumore. La radioterapia locale sopprime l'attività biologica delle cellule maligne e crea condizioni favorevoli per il trattamento chirurgico del melanoma.
La radioterapia è usata raramente come metodo indipendente per il trattamento del melanoma. E nel periodo preoperatorio del trattamento del melanoma, il suo utilizzo è diventato una pratica comune, poiché l'escissione del tumore può essere effettuata letteralmente il giorno successivo alla fine del ciclo di radioterapia. L'intervallo per il recupero del corpo tra due tipi di trattamento per i sintomi del melanoma cutaneo di solito non viene mantenuto.
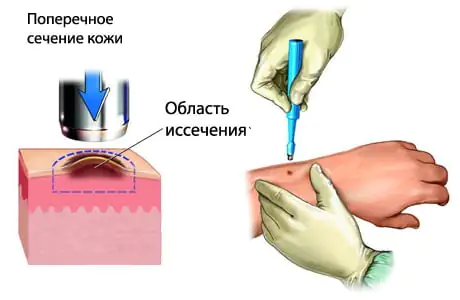
Previsioni per la vita
La prognosi del melanoma dipende dal momento del rilevamento e dal grado di progressione del tumore. Se rilevati precocemente, la maggior parte dei melanomi risponde bene al trattamento.
Il melanoma che è cresciuto in profondità o si è diffuso ai linfonodi aumenta il rischio di recidiva dopo il trattamento. Se la profondità della lesione supera i 4 mm o è presente una lesione nel linfonodo, esiste un'alta probabilità di metastasi ad altri organi e tessuti. Quando compaiono lesioni secondarie (stadi 3 e 4), il trattamento del melanoma diventa inefficace.
- I tassi di sopravvivenza per il melanoma variano ampiamente a seconda dello stadio della malattia e del trattamento fornito. Nella fase iniziale, la guarigione è molto probabile. Inoltre, la guarigione può verificarsi in quasi tutti i casi di melanoma allo stadio 2. I pazienti trattati nella prima fase hanno un tasso di sopravvivenza a cinque anni del 95% e un tasso di sopravvivenza a dieci anni dell’88%. Per la seconda fase, queste cifre sono rispettivamente del 79% e del 64%.
- Negli stadi 3 e 4, il cancro si è diffuso ad organi distanti, con conseguente riduzione significativa del tasso di sopravvivenza. Il tasso di sopravvivenza a cinque anni dei pazienti con melanoma allo stadio 3 varia (secondo varie fonti) dal 29% al 69%. La sopravvivenza a dieci anni viene raggiunta solo nel 15% dei pazienti. Se la malattia è progredita allo stadio 4, la possibilità di sopravvivenza a cinque anni si riduce al 7-19%. Non ci sono statistiche di sopravvivenza a 10 anni per i pazienti con stadio 4.
Il rischio di recidiva del melanoma aumenta nei pazienti con tumore di grande spessore, nonché in presenza di ulcerazioni del melanoma e lesioni cutanee metastatiche vicine. Il melanoma ricorrente può verificarsi sia in prossimità della sede precedente che a notevole distanza da essa.
Molte persone che scoprono un punto sotto l'unghia iniziano a cercare su Internet per scoprire cosa potrebbe essere? E si scopre che questa può essere una malattia mortale: il melanoma subungueale.
In questo articolo vedremo:
- concetto di melanoma subungueale;
- le probabilità che si verifichi questo tipo di tumore;
- foto dei sintomi con conferma istologica;
- modi per distinguere il melanoma subungueale dall'ematoma;
- procedure per chiarire la diagnosi;
- prognosi e trattamento.
Melanoma subungueale: che cos'è?
La quota di melanoma tra i tumori della pelle è solo del 4%. Ma è a causa di questa neoplasia maligna che muore l’80% dei pazienti affetti da tumori cutanei [1]. In Russia, circa 8.717 persone all'anno sviluppano attualmente un melanoma cutaneo (dati per il 2012) [2]. Il melanoma subungueale si trova nel letto ungueale e di solito appare come una striscia sull’unghia.
Quali sono le probabilità che questo tipo di tumore si manifesti in un residente in Russia?
Sul numero totale dei melanomi, la percentuale di questo tumore è solo del 2% [3], cioè, in valori assoluti, in 170 persone all'anno. Rispetto alla popolazione totale del paese di 146.000.000 di abitanti, questo, a mio avviso, è molto piccolo. Allo stesso tempo, un basso tasso di incidenza non elimina la possibilità di ammalarsi.
Per i rappresentanti di altri fototipi di pelle diversi dal 2, le probabilità possono essere molto diverse. I rappresentanti delle razze mongoloide e negroide hanno una probabilità maggiore (fino al 40%) di sviluppare melanoma del letto ungueale [4, 5].
Dove appare più spesso il melanoma subungueale?
Il tumore colpisce più spesso gli alluci [3].
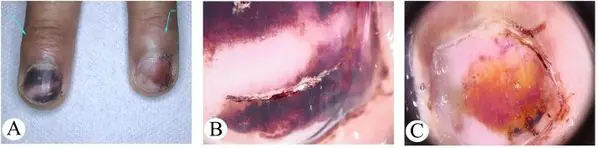
Che aspetto ha il melanoma subungueale? Foto e segni.
Tutte le immagini seguenti sono confermate istologicamente e non sono prese da Internet. La fonte è indicata tra parentesi quadre. Ci sono 2 segni più comuni:
Firma I
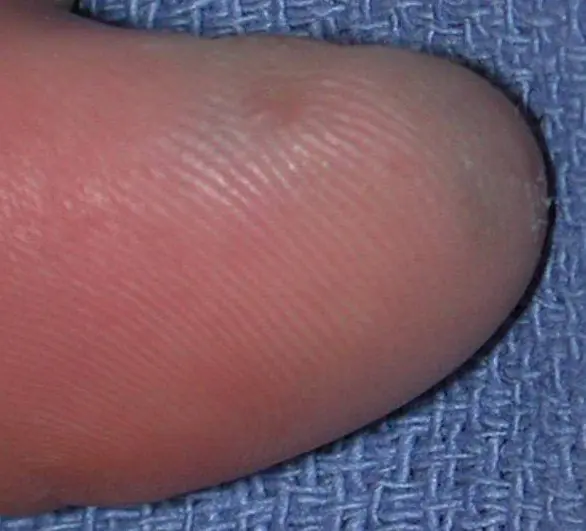
Molto spesso, il melanoma subungueale appare come una striscia marrone o nera. La striscia inizia dalla piega dell'unghia e termina sul bordo dell'unghia. Questa condizione è chiamata melanonichia longitudinale. Alcuni farmaci possono causare la comparsa di tali bande: i retinoidi e il Docetaxel (Taxotere) [10]. Questo segno può verificarsi anche in condizioni non associate al melanoma, ad esempio con infezione fungina dell'unghia, nevo pigmentato del letto ungueale.
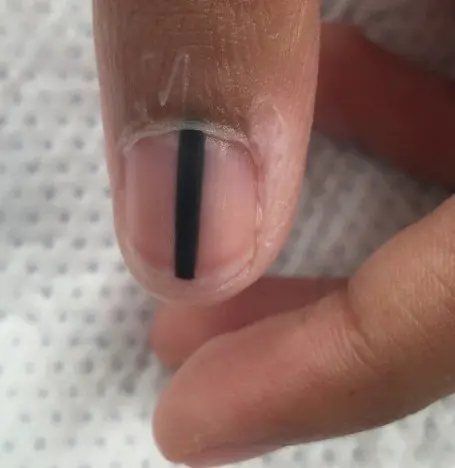
Nevo pigmentato subungueale in un ragazzo di 13 anni [9]
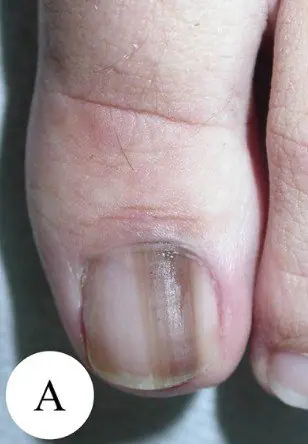
Melanoma subungueale stadio I, 0,2 mm secondo Breslow [10]
Segno II
Il sintomo più comune di questo tipo di melanoma è Il segno di Hutchinson – passaggio della pigmentazione alla piega ungueale o al polpastrello. Questa funzione è visibile in 7 delle 8 immagini seguenti. Allo stesso tempo, non si può affermare inequivocabilmente che questo sintomo si verifica solo con il melanoma. Si può osservare anche con una cuticola trasparente [10].
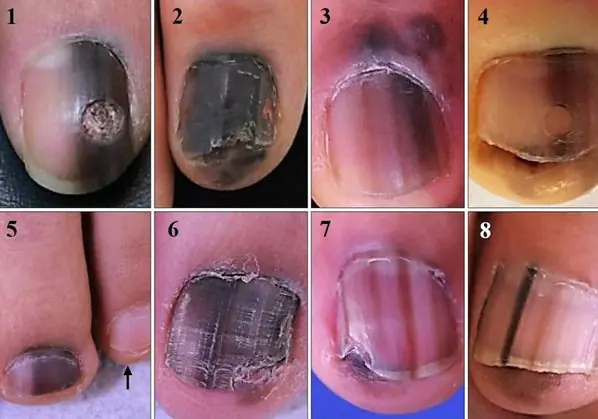
8 casi di melanomi subungueali in situ (stadio iniziale) [6]
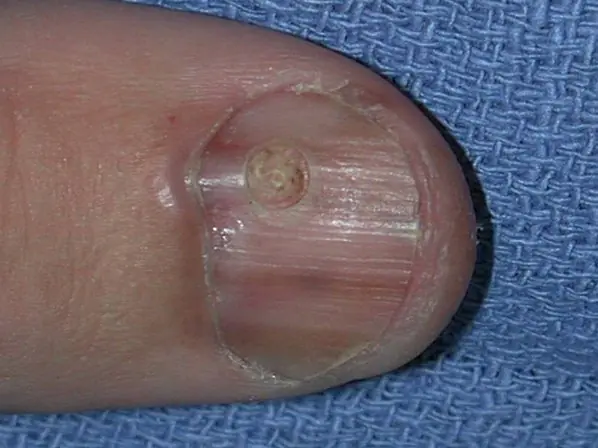
Melanoma subungueale del pollice con invasione di livello 4 secondo Clark, spessore non specificato secondo Breslow [8]
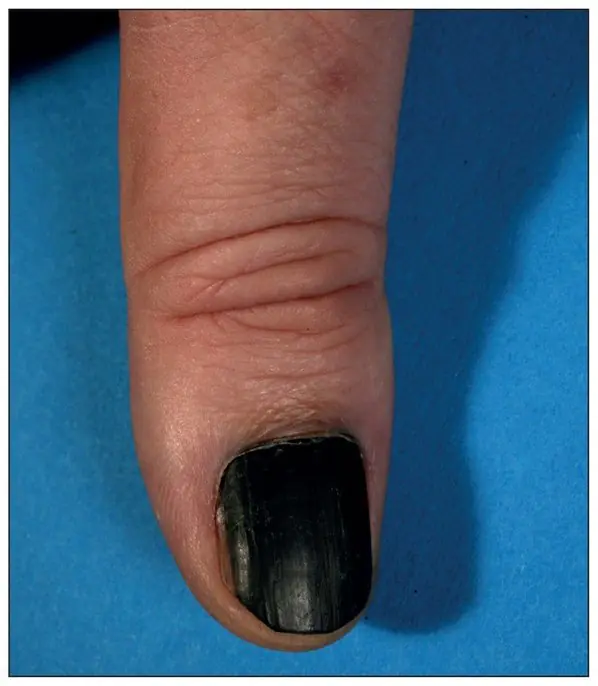
Melanoma subungueale, spessore Breslow 1,5 mm [7]
Come distinguere il melanoma subungueale da tutto il resto?
Ecco un algoritmo abbastanza semplice.
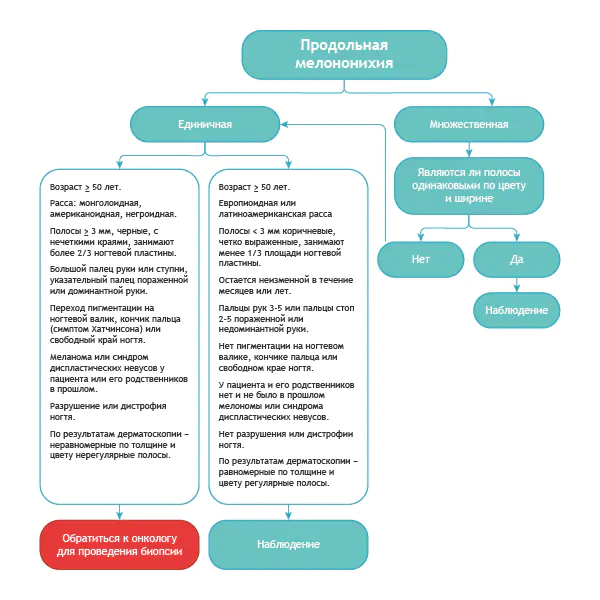
Algoritmo per la diagnosi differenziale della melanonichia benigna e della stessa condizione nel melanoma [8]
Regola ABCDEF per la diagnosi del melanoma del letto ungueale
A (età) età - il picco di incidenza del melanoma subungueale si verifica tra i 50 ei 70 anni di età, e indica anche le razze a maggior rischio: asiatici, africani - rappresentano 1/3 di tutti i casi di melanoma.
B (da marrone a nero) – colore marrone e nero, con una larghezza della striscia superiore a 3 mm e bordi sfocati.
C (cambiamento) – cambiamento del colore della lamina ungueale o nessun cambiamento dopo il trattamento.
D (cifra) – il dito come sede più comune di lesione.
E (estensione) – diffusione della pigmentazione alla piega ungueale o alla punta delle dita (sintomo di Hutchinson).
F (Famiglia) – i parenti o il paziente hanno una storia di melanoma o sindrome del nevo displastico. [undici]
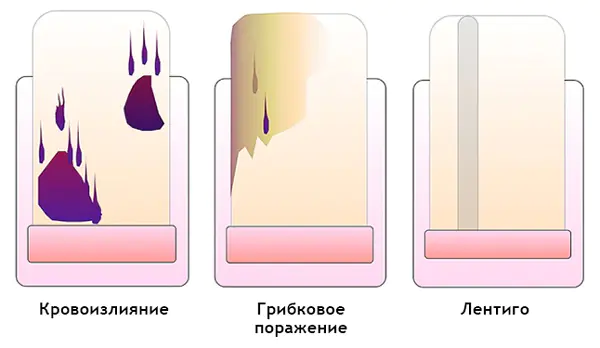
Come distinguere un ematoma da un melanoma subungueale mediante dermatoscopia
Ematoma: [10]
- Si muove sotto l'unghia insieme alla sua crescita. Puoi monitorarlo scattando una foto della formazione sullo sfondo di un righello posizionato longitudinalmente. È importante notare che un ematoma non appare sempre a causa di un trauma.
- Colore dal rosso-blu al nero-blu.
- Non si trasferisce alla cuticola, alla piega dell'unghia e alla punta delle dita.
- Non coinvolge l'intera unghia in senso longitudinale.
- Potrebbe cambiare entro poche settimane.
- L'intensità del colore diminuisce dal centro verso la periferia.
- Potrebbe essere preceduto da un trauma.
- Piccole macchie di sangue orientate verso il bordo dell'unghia alla dermatoscopia
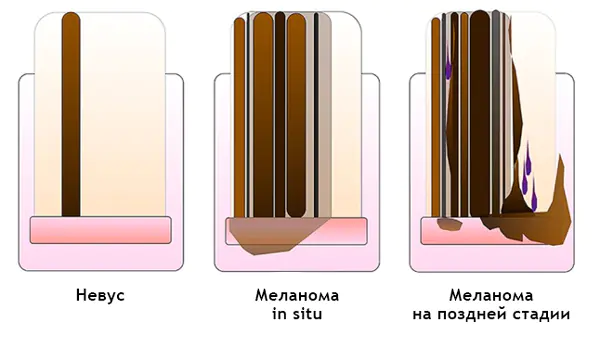
Melanoma subungueale: [12]
- Colore eterogeneo, strisce irregolari con melanonichia.
- Strisce triangolari.
- Si diffonde sulla lamina ungueale, sul bordo libero dell'unghia o sul polpastrello.
- Distruzione o distrofia dell'unghia.
Come viene fatta la diagnosi?
Se sospetti un melanoma del letto ungueale, ci sono 3 scenari:
- Osservazione con registrazione fotografica ed esami ripetuti.
- Biopsia con rimozione parziale della lamina ungueale.
- Biopsia con rimozione completa della lamina ungueale.
Il materiale risultante viene inviato per l'esame istologico.
Trattamento del melanoma subungueale
Di norma, stiamo parlando dell'amputazione di un dito. Recentemente, molti ricercatori sono propensi ad amputare la falange anziché l'intero dito. Esistono anche lavori che dimostrano che l'entità della rientranza non influisce sulla previsione.
Previsione
Come con i melanomi di altre localizzazioni, la prognosi dipende direttamente dai risultati dell'esame istologico. Allo stesso tempo, va notato che la prognosi per il melanoma subungueale è leggermente peggiore rispetto a quella localizzata su altre parti del corpo. Minore è lo spessore di Breslow, migliore è la prognosi.
Riepilogo
Il melanoma subungueale è un tumore abbastanza difficile da diagnosticare precocemente. I segni più comuni sono la presenza di una striscia sull'unghia e il passaggio della pigmentazione alla piega ungueale o al polpastrello. Se trovi uno di questi sintomi, devi consultare un oncologo.
P.S.: Se vi trovate ad una visita dal dermatologo o dall'oncologo, fategli vedere le vostre unghie. Se indossi lo smalto, è meglio rimuoverlo prima dell'appuntamento.
Bibliografia
- Miller AJ, Mihm MC. Melanoma. N inglese J Med. 2006; 355:51-65.
- Dati dello studio Globocan 2012, Agenzia internazionale per la ricerca sul cancro (IARC):
- Kuchelmeister C, Schaumburg-Lever G, Garbe C. Melanoma cutaneo acrale nei caucasici: caratteristiche cliniche, istopatologia e prognosi in 112 pazienti // J. Dermatol. – 2000
- Takematsu H, Obata M, Tomita Y. Melanoma subungueale. Uno studio clinicopatologico su 16 casi giapponesi // Cancro. – 1985
- Wu XC, E >
Altri articoli:
Articolo utile? Ripubblica sul tuo social network!
Lascia un commento o fai una domanda

Ciao! Purtroppo le informazioni che hai fornito non sono sufficienti. Una consulenza online non si riduce a “ho guardato la foto e ho dato una diagnosi precisa e affidabile”.
Per rendere la mia risposta il più motivata possibile, ti chiedo:
1) Rispondi alle domande del questionario che trovi a questo link:
https://cloud.mail.ru/public/N6PL/vjuWrRPvp
Puoi semplicemente copiare il questionario nel campo di immissione testo e inserire le risposte subito dopo le domande.
2) Invia una foto secondo le raccomandazioni di questo articolo:
http://beinusov.ru/info/kak-sdelat-khoroshee-foto-rodinki-5-sovetov/
Una buona foto è più importante di un questionario, quindi se non riesci a farlo come descritto nell’articolo, è meglio non perdere tempo e consultare subito un oncologo per un consulto di persona.
3) A causa dell'elevato numero di domande rispondo solo il lunedì.
Il cancro alle dita è una condizione patologica del corpo, caratterizzata dalla divisione incontrollata e caotica delle cellule mutate dei tessuti delle dita. Una neoplasia maligna può originare dalla pelle, dal tessuto connettivo e dallo strato osseo delle falangi del braccio o della gamba.
Classificazione e descrizione
- Cancro della pelle del dito:
Clinicamente si presenta sotto forma di melanoma. Il tumore è formato da cellule dello strato superficiale dell'epidermide, chiamate melanociti, poiché producono un pigmento specifico: la melanina.
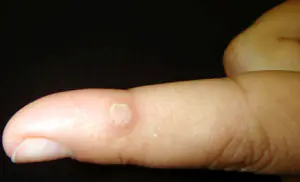
Secondo il decorso clinico della malattia, i medici distinguono tre forme di melanoma delle dita:
- La forma nodulare superficiale è considerata il melanoma più comune, formato da nevi congeniti e macchie senili. La neoplasia patologica si sviluppa molto lentamente nel periodo iniziale, senza provocare disturbi soggettivi nel paziente. Dopo 1-2 anni, un tumore così maligno inizia a crescere attivamente, formando metastasi, causando un tumore del dito del piede o un cancro della mano. L'aspetto della lesione cancerosa è una crescita piatta marrone con macchie blu punteggiate. Il melanoma, di regola, mostra la tendenza a ulcerarsi, a sanguinare e non si solleva sopra la superficie della pelle.
- Il melanoma nodulare è considerato un tumore particolarmente aggressivo perché presenta una crescita infiltrativa (penetra negli strati profondi della pelle) e una formazione precoce di metastasi. La malattia è caratterizzata dallo sviluppo di una lesione nodulare di un'area immutata di pelle di colore scuro. La forma nodulare del tumore, di regola, cresce molto rapidamente, quindi, di conseguenza, la prognosi della malattia è estremamente sfavorevole.
- Il melanoma lentigo colpisce prevalentemente le persone anziane. Cancro alle dita è localizzato in aree aperte della pelle e si presenta come una macchia blu scuro con crescita radiale di tessuto patologico. La prognosi della malattia è considerata favorevole.
- Tumori dei tessuti molli del dito:
Formato dal tessuto muscolare e legamentoso della mano. Tali tumori delle dita sono abbondantemente innervati e forniti di sangue. Data la natura della localizzazione del sarcoma dei tessuti molli, la neoplasia maligna aumenta rapidamente di dimensioni e forma metastasi a distanza. Le manifestazioni cliniche del tumore comprendono gonfiore limitato e arrossamento della falange della mano. L'insorgenza del dolore è associata alla pressione del tessuto canceroso sulle terminazioni nervose del dito. Per molto tempo il dolore non viene alleviato dagli antidolorifici tradizionali. Con una diagnosi tempestiva, la malattia mantiene un esito favorevole.
Questa è una neoplasia maligna delle strutture ossee. Cancro alle dita dei piedi e delle mani, procedendo secondo la tipologia osteoide, colpisce nella maggior parte dei casi soggetti di mezza età.
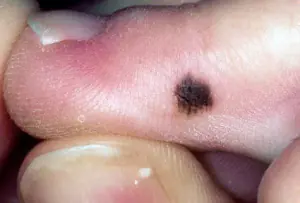
I sintomi della malattia si verificano nelle fasi successive dello sviluppo del cancro. La lamentela più comune dei pazienti è il dolore doloroso, che si intensifica man mano che il tumore cresce. Manifestazioni visive dell'oncologia: formazione di sporgenza della struttura ossea, disfunzione sotto forma di contrattura articolare, ulcerazione e sanguinamento.
L'osteosarcoma attraversa gradualmente due fasi durante lo sviluppo:
- Sarcoma localizzato. Il processo patologico si concentra solo nell'area del danno osseo primario.
- Tumore metastatico. In questa fase dello sviluppo oncologico, le cellule tumorali possono trovarsi in organi distanti del corpo. Per esempio, cancro alle ossa delle dita spesso metastatizza ai linfonodi ascellari e agli organi del torace.
Diagnosi di cancro al dito
La diagnosi di tumori maligni delle dita viene effettuata da un oncologo. Prima di tutto, il paziente viene sottoposto ad un esame visivo e palpatorio, durante il quale viene stabilita la localizzazione e l'entità del processo oncologico. Dopo l'esame iniziale, al paziente vengono prescritti ulteriori metodi diagnostici:
- Un esame radiografico, durante il quale viene chiarita la posizione e la struttura di una lesione cancerosa del tessuto osseo.
- La tomografia computerizzata è un metodo estremamente accurato per determinare la presenza di una neoplasia maligna utilizzando la fluoroscopia strato per strato.
- Scansione ossea. Il metodo consente di diagnosticare come cancro alle dita dei piedi, COSÌ cancro alle dita, che a volte non possono essere diagnosticati utilizzando metodi a raggi X.
La determinazione finale del tipo e dello stadio di sviluppo del tumore è possibile sulla base dei risultati dell'analisi citologica delle cellule mutate. Campioni di tessuto canceroso vengono rimossi durante una biopsia.
Trattamento moderno del cancro alle dita
I pazienti moderni scelgono sempre più spesso il formato della consultazione video per ricevere raccomandazioni dai medici più famosi, indipendentemente dalla geolocalizzazione. Scopri quanto costa comunicare a distanza con i medici che curano politici e presidenti!
L'oncologia della pelle e del tessuto osseo delle estremità può essere asportata chirurgicamente utilizzando la chirurgia tradizionale (fasi tardive del processo tumorale) e il metodo di congelamento con azoto liquido (fase iniziale della malattia). I processi maligni negli strati profondi del dito e l'osteosarcoma richiedono un intervento radicale per rimuovere il tumore insieme al tessuto sano vicino. Nei casi di diffusione significativa del cancro, i chirurghi eseguono l’amputazione della mano o dell’arto superiore.
Ulteriori metodi terapeutici utilizzati per stabilizzare la crescita maligna nel periodo preoperatorio e per prevenire la formazione di metastasi dopo la resezione del tumore:
- La chemioterapia è un metodo per distruggere le cellule tumorali utilizzando farmaci citotossici.
- Radioterapia, che prevede l’uso di raggi X altamente attivi.



