Das Melanom gilt als einer der heimtückischsten bösartigen Tumoren des Menschen, dessen Morbidität und Mortalität von Jahr zu Jahr stetig zunimmt. Sie sprechen im Fernsehen darüber, schreiben in Zeitschriften und im Internet. Das Interesse der einfachen Bevölkerung ist darauf zurückzuführen, dass der Tumor zunehmend bei Bewohnern verschiedener Länder entdeckt wird und die Zahl der Todesfälle trotz intensiver Behandlung immer noch hoch ist.
In der Prävalenz hinkt das Melanom laut verschiedenen Quellen mit 1,5 bis 3 % den epithelialen Hauttumoren (Plattenepithelkarzinom, Basalzellkarzinom etc.) deutlich hinterher, ist aber deutlich gefährlicher. In den 50 Jahren des letzten Jahrhunderts stieg die Inzidenz um 600 %. Diese Zahl reicht aus, um ernsthafte Angst vor der Krankheit zu haben und nach Ursachen und Behandlungsmethoden zu suchen.
Was ist das?
Das Melanom ist ein bösartiger Tumor, der sich aus Melanozyten entwickelt – Pigmentzellen, die Melanin produzieren. Zusammen mit Plattenepithelkarzinomen und Basalzellkrebs handelt es sich um einen bösartigen Hauttumor. Sie ist vorwiegend in der Haut lokalisiert, seltener in der Netzhaut und den Schleimhäuten (Mundhöhle, Vagina, Rektum).
Einer der gefährlichsten bösartigen Tumoren des Menschen, der häufig wiederkehrt und über den lymphogenen und hämatogenen Weg in fast alle Organe metastasiert. Eine Besonderheit ist die schwache oder fehlende Reaktion des Körpers, weshalb das Melanom oft schnell fortschreitet.
Ursachen
Schauen wir uns die Hauptgründe für die Entstehung eines Melanoms an:
- Längere und häufige Einwirkung ultravioletter Strahlung auf die Haut. Besonders gefährlich ist die Sonne im Zenit. Dazu gehört auch die Exposition gegenüber künstlichen Quellen ultravioletter Strahlung (Solarien, bakterizide Lampen usw.).
- Traumatische Läsionen von Altersflecken, Nävi, insbesondere an Stellen, an denen ständiger Kontakt mit Kleidung und anderen Umweltfaktoren besteht.
- Traumatische Läsionen von Muttermalen.
In 60 % der Fälle entsteht ein Melanom aus Muttermalen oder Nävi. Das ist ziemlich viel. Die Hauptorte, an denen Melanome entstehen, sind Körperteile wie: Kopf; Nacken; Hände; Beine; zurück; Brust; Palmen; Sohlen; Hodensack.
Menschen, die mehr als einen der folgenden Risikofaktoren haben, entwickeln am wahrscheinlichsten ein Melanom:
- Eine Geschichte von Sonnenbrand.
- Vorliegen von Hautkrankheiten, Hautkrebs, Melanomen in der Familie.
- Genetisch bedingte rote Haarfarbe, das Vorhandensein von Sommersprossen und auch helle Haut.
- Helle, fast weiße Haut, aufgrund genetischer Merkmale geringer Gehalt an Melaninpigmenten in der Haut.
- Das Vorhandensein von Altersflecken und Nävi am Körper. Wenn jedoch Haare auf dem Nävus wachsen, kann dieser Hautbereich nicht zu einer bösartigen Form entarten.
- Das Vorhandensein einer großen Anzahl von Muttermalen am Körper. Es wird angenommen, dass es bereits gefährlich sein kann, wenn es mehr als 50 Muttermale gibt.
- Alter, aber in letzter Zeit kommt es bei jungen Menschen immer häufiger zu Melanomen.
- Das Vorhandensein von Hautkrankheiten, die die Entwicklung eines Melanoms auslösen können. Dies sind Krankheiten wie Dubreuil-Melanose, Xeroderma pigmentosum und einige andere.
Wenn eine Person zu einer Gruppe aus der oben genannten Liste gehört, sollte sie in der Sonne sehr vorsichtig sein und auf ihre Gesundheit achten, da bei ihr die Wahrscheinlichkeit, an einem Melanom zu erkranken, ziemlich hoch ist.
Statistiken
Nach Angaben der WHO wurden im Jahr 2000 weltweit mehr als 200.000 Melanomfälle diagnostiziert und es kam zu 65.000 melanombedingten Todesfällen.
Im Zeitraum von 1998 bis 2008 betrug der Anstieg der Melanominzidenz in der Russischen Föderation 38,17 %, und die standardisierte Inzidenzrate stieg von 4,04 auf 5,46 pro 100.000 Einwohner. Im Jahr 2008 belief sich die Zahl der Neuerkrankungen an Hautmelanomen in der Russischen Föderation auf 7.744 Personen. Die Sterblichkeitsrate aufgrund von Melanomen lag 2008 in der Russischen Föderation bei 3159 Menschen, und die standardisierte Sterblichkeitsrate betrug 2,23 Menschen pro 100.000 Einwohner. Das Durchschnittsalter der Melanompatienten, bei denen 2008 in der Russischen Föderation zum ersten Mal in ihrem Leben eine Diagnose gestellt wurde, betrug 58,7 Jahre[3]. Die höchste Inzidenz wurde im Alter von 75–84 Jahren beobachtet.
Im Jahr 2005 wurden in den Vereinigten Staaten 59.580 neue Fälle von Melanomen und 7.700 Todesfälle aufgrund dieses Tumors registriert. In SEER (The Surveillance, Ep >
Klinische Typen
Tatsächlich gibt es eine beträchtliche Anzahl von Melanomen, darunter Blutmelanom, Nagelmelanom, Lungenmelanom, Aderhautmelanom, nichtpigmentiertes Melanom und andere, die sich aufgrund des Krankheitsverlaufs im Laufe der Zeit in verschiedenen Teilen des menschlichen Körpers entwickeln und Metastasen, in der Medizin werden jedoch unterschieden: Haupttypen von Melanomen:
- Oberflächliches oder oberflächliches Melanom. Dies ist die häufigste Tumorart (70 %). Der Krankheitsverlauf ist durch ein anhaltendes, relativ harmloses Wachstum der äußeren Hautschicht gekennzeichnet. Bei dieser Art von Melanom entsteht ein Fleck mit gezackten Rändern, dessen Farbe sich ändern kann: braunbraun, rot, schwarz, blau oder sogar weiß.
- Das noduläre (knötchenförmige) Melanom steht bei der Zahl der diagnostizierten Patienten an zweiter Stelle (15-30 % der Fälle). Am häufigsten bei Menschen über 50 Jahren. Kann sich an jedem Körperteil bilden. In der Regel treten solche Tumoren jedoch bei Frauen auf – an den unteren Extremitäten, bei Männern – am Körper. Oft bildet sich vor dem Hintergrund eines Nävus ein knotiges Melanom. Gekennzeichnet durch vertikales Wachstum und aggressive Entwicklung. Entwickelt sich in 6–18 Monaten. Diese Art von Tumor hat eine runde oder ovale Form. Patienten konsultieren häufig einen Arzt, wenn das Melanom bereits die Form einer schwarzen oder schwarzblauen Plaque angenommen hat, die klare Grenzen und erhabene Ränder aufweist. In einigen Fällen wächst das noduläre Melanom zu einer großen Größe oder nimmt die Form eines Polypen an, der Geschwüre aufweist und durch Hyperaktivität gekennzeichnet ist.
- Lentiginöses Melanom. Diese Form der Erkrankung ist auch als Lentigo maligna oder Hutchinson-Sommersprosse bekannt. Am häufigsten entsteht es aus einem altersbedingten Pigmentfleck, einem Muttermal oder seltener aus einem gewöhnlichen Muttermal. Diese Art von Tumor kann sich am häufigsten in den Bereichen des Körpers bilden, die der ultravioletten Sonnenstrahlung am stärksten ausgesetzt sind, wie zum Beispiel im Gesicht, an den Ohren, am Hals und an den Händen. Dieses Melanom entwickelt sich bei den meisten Erkrankten sehr langsam, manchmal kann es bis zu 30 Jahre dauern, bis es das Endstadium seiner Entwicklung erreicht. Metastasen treten selten auf und es gibt Hinweise auf eine Resorption dieser Formation. Daher gilt das lentiginöse Melanom hinsichtlich der Prognose als der günstigste Hautkrebs.
- Lentigo maligna ähnelt dem oberflächlichen Melanom. Die Entwicklung in den oberen Hautschichten ist lang. In diesem Fall ist der betroffene Hautbereich flach oder leicht erhaben und ungleichmäßig gefärbt. Die Farbe eines solchen Flecks ist mit braunen und dunkelbraunen Anteilen gemustert. Dieses Melanom tritt häufig bei älteren Menschen aufgrund ständiger Sonneneinstrahlung auf. Läsionen treten im Gesicht, an den Ohren, an den Armen und am Oberkörper auf.
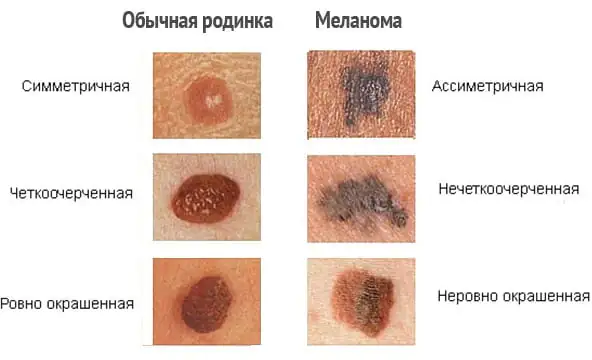
Melanom-Symptome
Im Anfangsstadium der Entwicklung eines bösartigen Tumors auf gesunder Haut und noch mehr vor dem Hintergrund eines Nävus gibt es kaum sichtbare visuelle Unterschiede zwischen ihnen. Gutartige Muttermale sind gekennzeichnet durch:
- Symmetrische Form.
- Glatte, gleichmäßige Konturen.
- Gleichmäßige Pigmentierung, die der Formation eine Farbe von gelb bis braun und manchmal sogar schwarz verleiht.
- Eine ebene Fläche, die bündig mit der Oberfläche der umgebenden Haut abschließt oder leicht gleichmäßig darüber erhaben ist.
- Keine Größenzunahme oder leichtes Wachstum über einen längeren Zeitraum.
Die Hauptsymptome eines Melanoms sind wie folgt:
- Haarausfall an der Oberfläche des Nävus wird durch die Degeneration von Melanozyten zu Tumorzellen und die Zerstörung von Haarfollikeln verursacht.
- Juckreiz, Brennen und Kribbeln im Bereich der Pigmentbildung werden durch eine verstärkte Zellteilung darin verursacht.
- Geschwüre und/oder Risse, Blutungen oder Nässen werden dadurch verursacht, dass der Tumor normale Hautzellen zerstört. Dadurch platzt die oberste Hautschicht und die unteren Hautschichten werden freigelegt. Dadurch „explodiert“ der Tumor schon bei der geringsten Verletzung und sein Inhalt ergießt sich. In diesem Fall dringen Krebszellen in die gesunde Haut ein und dringen in diese ein.
- Eine Größenzunahme weist auf eine verstärkte Zellteilung innerhalb der Pigmentbildung hin.
- Unebene Ränder und eine Verdickung des Muttermals sind ein Zeichen für eine verstärkte Teilung von Tumorzellen sowie deren Einwachsen in gesunde Haut.
- Das Auftreten von „Tochter“-Muttermalen oder „Satelliten“ in der Nähe der Hauptpigmentformation ist ein Zeichen für eine lokale Metastasierung von Tumorzellen.
- Das Auftreten einer kronenförmigen Rötung rund um die Pigmentbildung ist eine Entzündung und weist darauf hin, dass das Immunsystem Tumorzellen erkannt hat. Deshalb schickte sie spezielle Substanzen (Interleukine, Interferone und andere) an die Tumorstelle, die Krebszellen bekämpfen sollen.
- Das Verschwinden des Hautmusters wird dadurch verursacht, dass der Tumor die normalen Hautzellen zerstört, die das Hautmuster bilden.
- Anzeichen einer Augenschädigung: Es treten dunkle Flecken auf der Iris des Auges auf, Sehstörungen und Entzündungszeichen (Rötung), es kommt zu Schmerzen im betroffenen Auge.
- Farbwechsel:
1) Die Verstärkung oder das Auftreten dunklerer Bereiche auf der Pigmentformation ist darauf zurückzuführen, dass der Melanozyten, der zu einer Tumorzelle degeneriert, seine Fortsätze verliert. Daher sammelt sich das Pigment an, das die Zelle nicht verlassen kann.
2) Die Klärung ist darauf zurückzuführen, dass die Pigmentzelle die Fähigkeit verliert, Melanin zu produzieren.
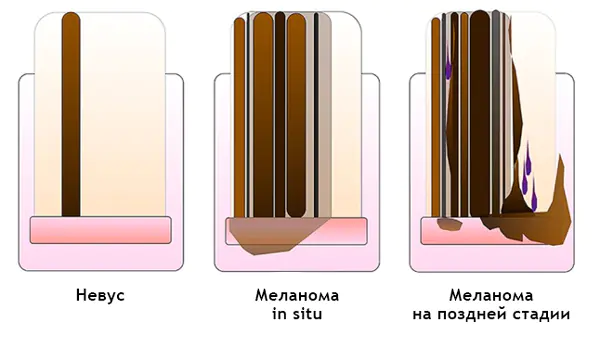
Jedes „Muttermal“ durchläuft die folgenden Entwicklungsstadien:
- Borderline-Nävus, eine fleckige Formation, deren Zellnester sich in der Epidermisschicht befinden.
- Gemischter Nävus – Zellnester wandern über den gesamten Bereich des Flecks in die Dermis; klinisch ist ein solches Element eine papulöse Formation.
- Intradermaler Nävus – die Formationszellen verschwinden vollständig aus der Epidermisschicht und verbleiben nur in der Dermis; Allmählich verliert die Formation ihre Pigmentierung und entwickelt sich umgekehrt (Involution).
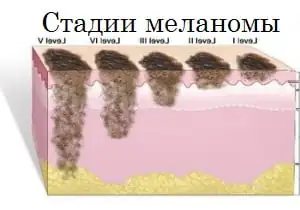
Stufen
Der Verlauf des Melanoms wird durch das spezifische Stadium bestimmt, dem der Zustand des Patienten zu einem bestimmten Zeitpunkt entspricht; es gibt insgesamt fünf davon: Stadium Null, Stadium I, II, III und IV. Im Stadium Null können Sie Tumorzellen ausschließlich innerhalb der äußeren Zellschicht identifizieren; ihre Keimung in tiefer liegende Gewebe findet in diesem Stadium nicht statt.
- Melanom im Frühstadium. Die Behandlung umfasst die lokale Entfernung des Tumors innerhalb von normalem, gesundem Gewebe. Die Gesamtmenge an gesunder Haut, die entfernt werden muss, hängt von der Eindringtiefe der Krankheit ab. Die Entfernung von Lymphknoten in der Nähe des Melanoms erhöht nicht die Überlebensrate von Menschen mit Melanom im Stadium I;
- Stufe 2. Zusätzlich zur Entfernung der Formation wird eine Biopsie regionaler Lymphknoten durchgeführt. Wird bei der Probenanalyse ein bösartiger Prozess bestätigt, wird die gesamte Lymphknotengruppe in diesem Bereich entfernt. Zusätzlich können Alpha-Interferone zur Vorbeugung verschrieben werden.
- Stufe 3. Zusätzlich zum Tumor werden alle in der Nähe befindlichen Lymphknoten entfernt. Liegen mehrere Melanome vor, müssen alle entfernt werden. Im betroffenen Bereich wird eine Strahlentherapie durchgeführt, außerdem werden Immuntherapie und Chemotherapie verordnet. Wie wir bereits festgestellt haben, sind Rückfälle der Erkrankung auch bei richtig definierter und durchgeführter Behandlung nicht auszuschließen. Ein pathologischer Prozess kann entweder in einen zuvor geschädigten Bereich zurückkehren oder sich in einem Körperteil bilden, der nicht mit dem vorherigen Prozessverlauf in Zusammenhang steht.
- Stufe 4. In diesem Stadium können Melanompatienten noch nicht vollständig geheilt werden. Mit Hilfe chirurgischer Eingriffe werden große Tumoren entfernt, die äußerst unangenehme Symptome verursachen. Es kommt äußerst selten vor, dass Metastasen aus Organen entfernt werden, dies hängt jedoch direkt von der Lage und den Symptomen ab. In diesem Fall kommen häufig Chemotherapie und Immuntherapie zum Einsatz. Die Prognosen in diesem Krankheitsstadium sind äußerst enttäuschend und belaufen sich im Durchschnitt auf bis zu sechs Lebensmonate für Menschen, die ein Melanom entwickeln und dieses Stadium erreichen. In seltenen Fällen leben Menschen, bei denen ein Melanom im Stadium 4 diagnostiziert wurde, noch mehrere Jahre.
Die Hauptkomplikation des Melanoms ist die Ausbreitung des pathologischen Prozesses durch Metastasen.
Zu den postoperativen Komplikationen zählen das Auftreten von Anzeichen einer Infektion, Veränderungen im postoperativen Schnitt (Schwellung, Blutung, Ausfluss) und Schmerzen. An der Stelle des entfernten Melanoms oder auf gesunder Haut kann sich ein neues Muttermal bilden oder es kann zu einer Verfärbung der Haut kommen.
Metastasierung
Maligne Melanome neigen zu ziemlich ausgeprägter Metastasierung, nicht nur auf dem lymphogenen Weg, sondern auch auf dem hämatogenen Weg. Betroffen sind vor allem Gehirn, Leber, Lunge und Herz, wie bereits erwähnt. Darüber hinaus kommt es häufig zu einer Ausbreitung (Ausbreitung) von Tumorknoten entlang der Haut des Rumpfes oder der Gliedmaßen.
Es ist nicht auszuschließen, dass der Patient allein aufgrund einer tatsächlichen Vergrößerung der Lymphknoten in irgendeinem Bereich die Hilfe eines Spezialisten in Anspruch nimmt. Mittlerweile kann eine gründliche Untersuchung in diesem Fall feststellen, dass er beispielsweise vor einer bestimmten Zeit eine Warze entfernt hat, um den entsprechenden kosmetischen Effekt zu erzielen. Es stellte sich heraus, dass es sich bei dieser „Warze“ tatsächlich um ein Melanom handelte, was später durch die Ergebnisse einer histologischen Untersuchung der Lymphknoten bestätigt wurde.
Wie ein Melanom aussieht, Foto
Das Foto unten zeigt, wie sich die Krankheit beim Menschen im Anfangsstadium und in anderen Stadien manifestiert.
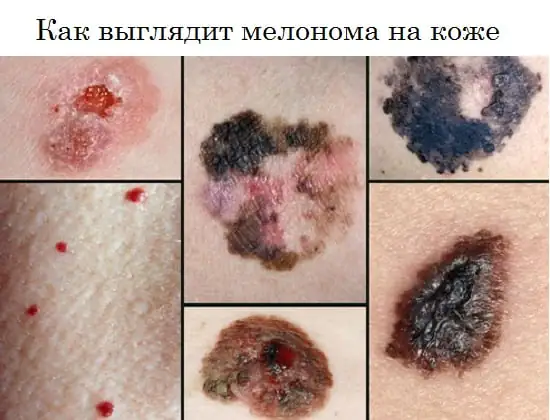
Das Melanom kann als flacher pigmentierter oder nicht pigmentierter Fleck mit einer leichten Erhebung, runder, vieleckiger, ovaler oder unregelmäßiger Form mit einem Durchmesser von mehr als 6 mm erscheinen. Es kann über einen langen Zeitraum eine glatte, glänzende Oberfläche aufrechterhalten, auf der es bei kleineren Traumata später zu kleinen Geschwüren, Unebenheiten und Blutungen kommt.
Die Pigmentierung ist oft ungleichmäßig, im mittleren Teil jedoch intensiver, manchmal mit einem charakteristischen schwarzen Rand um die Basis. Die Farbe des gesamten Neoplasmas kann braun, schwarz mit bläulicher Tönung, violett oder bunt in Form einzelner ungleichmäßig verteilter Flecken sein.
Diagnose
Ein Arzt kann aufgrund der Beschwerden des Patienten und der visuellen Untersuchung der veränderten Haut einen Melanom vermuten. Um die Diagnose zu bestätigen:
- Bei der Dermatoskopie handelt es sich um die Untersuchung eines Hautbereichs unter einem speziellen Gerät. Diese Untersuchung hilft, die Ränder des Flecks, sein Wachstum in der Epidermis und innere Einschlüsse zu untersuchen.
- Biopsie – Entnahme einer Tumorprobe zur histologischen Untersuchung.
- Zur Erkennung von Metastasen und zur Bestimmung des Krebsstadiums werden Ultraschall und Computertomographie verschrieben.
Bei Bedarf und zum Ausschluss anderer Hauterkrankungen kann der Arzt verschiedene diagnostische Verfahren und Blutuntersuchungen verordnen. Die Wirksamkeit ihrer Beseitigung hängt weitgehend von der Genauigkeit der Melanomdiagnose ab.
Wie behandelt man ein Melanom?
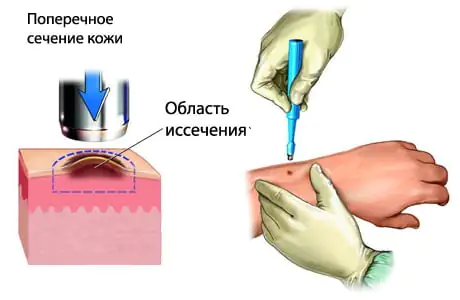
Im Anfangsstadium des Melanoms ist eine chirurgische Entfernung des Tumors zwingend erforderlich. Es kann wirtschaftlich sein, wenn nicht mehr als 2 cm Haut vom Rand des Melanoms entfernt werden, oder breit, mit einer Hautresektion von bis zu 5 cm um den Rand des Neoplasmas herum. Es gibt diesbezüglich keinen einheitlichen Standard für die chirurgische Behandlung von Melanomen im Stadium I und II. Eine umfassende Entfernung des Melanoms gewährleistet eine vollständigere Entfernung des Tumorherdes, kann aber gleichzeitig zu einem erneuten Auftreten von Krebs an der Stelle der gebildeten Narbe oder des transplantierten Hautlappens führen. Die Art der chirurgischen Behandlung eines Melanoms hängt von der Art und Lage des Tumors sowie der Entscheidung des Patienten ab.
Zur kombinierten Behandlung des Melanoms gehört die präoperative Strahlentherapie. Es wird bei Geschwüren am Tumor, Blutungen und Entzündungen im Bereich des Tumors verschrieben. Die lokale Strahlentherapie unterdrückt die biologische Aktivität bösartiger Zellen und schafft günstige Bedingungen für die chirurgische Behandlung von Melanomen.
Die Strahlentherapie wird selten als eigenständige Methode zur Behandlung von Melanomen eingesetzt. Und in der präoperativen Phase der Melanombehandlung ist seine Anwendung zur gängigen Praxis geworden, da die Entfernung des Tumors buchstäblich am nächsten Tag nach dem Ende der Strahlentherapie durchgeführt werden kann. Der Erholungszeitraum des Körpers zwischen zwei Arten der Behandlung von Hautmelanomsymptomen wird in der Regel nicht eingehalten.
Prognose fürs Leben
Die Prognose eines Melanoms hängt vom Zeitpunkt der Entdeckung und dem Grad der Tumorprogression ab. Bei frühzeitiger Erkennung sprechen die meisten Melanome gut auf die Behandlung an.
Ein tief gewachsenes Melanom oder eine Ausbreitung auf die Lymphknoten erhöht das Risiko eines erneuten Auftretens nach der Behandlung. Wenn die Tiefe der Läsion 4 mm überschreitet oder eine Läsion im Lymphknoten vorliegt, besteht eine hohe Wahrscheinlichkeit einer Metastasierung in andere Organe und Gewebe. Wenn sekundäre Läsionen auftreten (Stadium 3 und 4), wird die Behandlung des Melanoms wirkungslos.
- Die Überlebensraten bei Melanomen variieren stark je nach Krankheitsstadium und durchgeführter Behandlung. Im Anfangsstadium ist eine Heilung am wahrscheinlichsten. Außerdem kann in fast allen Fällen eines Melanoms im Stadium 2 eine Heilung erfolgen. Patienten, die im ersten Stadium behandelt werden, haben eine Fünf-Jahres-Überlebensrate von 95 Prozent und eine Zehn-Jahres-Überlebensrate von 88 Prozent. Für die zweite Stufe liegen diese Werte bei 79 % bzw. 64 %.
- In den Stadien 3 und 4 hat sich der Krebs auf entfernte Organe ausgebreitet, was zu einer deutlich verringerten Überlebensrate führt. Die 5-Jahres-Überlebensrate von Patienten mit Melanom im Stadium 3 liegt (verschiedenen Quellen zufolge) zwischen 29 % und 69 %. Nur bei 15 Prozent der Patienten wird eine zehnjährige Überlebensrate erreicht. Wenn die Krankheit das Stadium 4 erreicht hat, sinkt die Chance auf ein 5-Jahres-Überleben auf 7–19 %. Für Patienten im Stadium 4 liegen keine 10-Jahres-Überlebensstatistiken vor.
Das Risiko eines erneuten Auftretens eines Melanoms steigt bei Patienten mit einer großen Tumordicke sowie bei Vorhandensein von Melanomulzerationen und metastasierenden Hautläsionen in der Nähe. Rezidivierende Melanome können entweder in unmittelbarer Nähe zur vorherigen Lokalisation oder in beträchtlicher Entfernung davon auftreten.
Viele Menschen, die eine Stelle unter ihrem Nagel entdecken, beginnen im Internet zu suchen, um herauszufinden, was es sein könnte? Und es stellt sich heraus, dass dies eine tödliche Krankheit sein kann – das subunguale Melanom.
In diesem Artikel werden wir uns mit Folgendem befassen:
- Konzept des subungualen Melanoms;
- die Wahrscheinlichkeit, dass diese Art von Tumor auftritt;
- Fotos von Symptomen mit histologischer Bestätigung;
- Möglichkeiten, subunguales Melanom von Hämatom zu unterscheiden;
- Verfahren zur Klärung der Diagnose;
- Prognose und Behandlung.
Subunguales Melanom – was ist das?
Der Anteil des Melanoms an Hauttumoren beträgt nur 4 %. An dieser bösartigen Neubildung sterben jedoch 80 % der Patienten mit Hauttumoren [1]. In Russland entwickeln derzeit etwa 8.717 Menschen pro Jahr ein Hautmelanom (Daten für 2012) [2]. Das subunguale Melanom liegt im Nagelbett und erscheint meist als Streifen auf dem Nagel.
Wie hoch ist die Wahrscheinlichkeit, dass diese Art von Tumor bei einem Einwohner Russlands auftritt?
An der Gesamtzahl der Melanome beträgt der Anteil dieses Tumors nur 2 % [3], also in absoluten Werten bei 170 Personen pro Jahr. Vor dem Hintergrund der Gesamtbevölkerung des Landes von 146.000.000 ist das meiner Meinung nach sehr gering. Gleichzeitig schließt eine niedrige Inzidenzrate die Möglichkeit einer Erkrankung nicht aus.
Für Vertreter anderer Hautfototypen als 2 können die Chancen sehr unterschiedlich sein. Vertreter der mongolischen und negroiden Rasse haben ein höheres (bis zu 40 %) Risiko, an einem Melanom des Nagelbetts zu erkranken [4, 5].
Wo tritt das subunguale Melanom am häufigsten auf?
Der Tumor betrifft am häufigsten die großen Zehen [3].
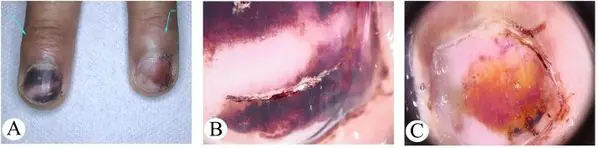
Wie sieht ein subunguales Melanom aus? Fotos und Schilder.
Alle untenstehenden Bilder sind histologisch bestätigt und nicht aus dem Internet entnommen. Die Quelle ist in eckigen Klammern angegeben. Es gibt zwei häufigste Anzeichen:
Unterschreibe I
Am häufigsten erscheint das subunguale Melanom als brauner oder schwarzer Streifen. Der Streifen beginnt am Nagelfalz und endet am Nagelrand. Dieser Zustand wird als longitudinale Melanonychie bezeichnet. Einige Medikamente können das Auftreten solcher Banden verursachen – Retinoide und Docetaxel (Taxotere) [10]. Dieses Zeichen kann auch bei Erkrankungen auftreten, die nicht mit einem Melanom einhergehen, beispielsweise bei einer Pilzinfektion des Nagels oder einem pigmentierten Nävus im Nagelbett.
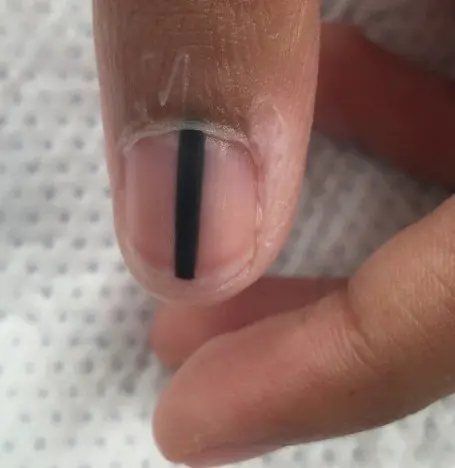
Subungualer pigmentierter Nävus bei einem 13-jährigen Jungen [9]
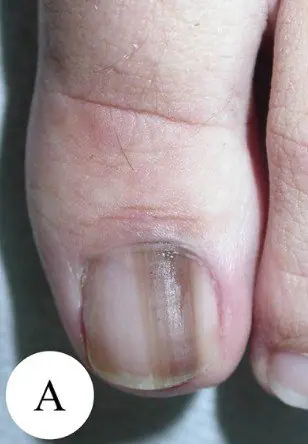
Subunguales Melanom Stadium I, 0,2 mm nach Breslow [10]
Zeichen II
Das häufigste Symptom dieser Art von Melanom ist Hutchinsons Zeichen – Übergang der Pigmentierung zum Nagelfalz oder zur Fingerkuppe. Diese Funktion ist in 7 der 8 Bilder unten sichtbar. Gleichzeitig kann nicht eindeutig gesagt werden, dass dieses Symptom nur beim Melanom auftritt. Es kann auch bei einer transparenten Nagelhaut beobachtet werden [10].
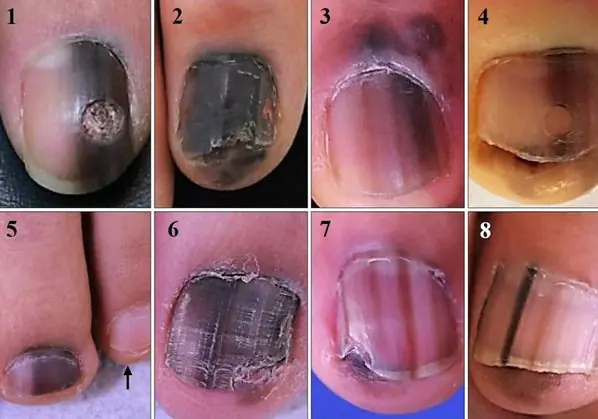
8 Fälle von subungualen Melanomen in situ (Anfangsstadium) [6]
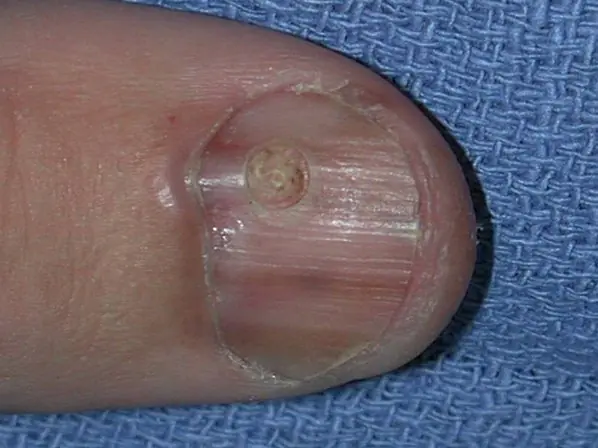
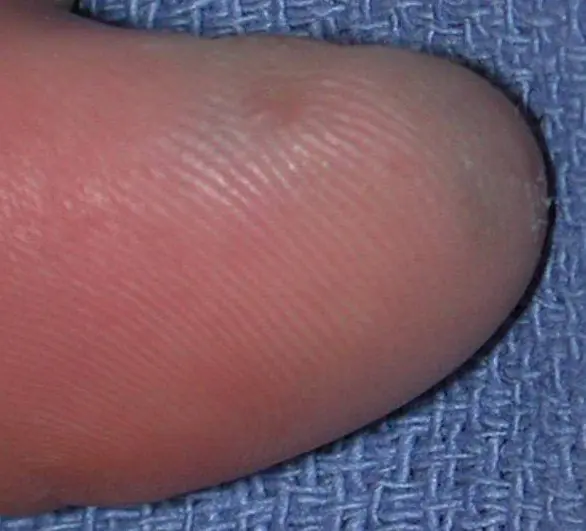
Subunguales Melanom des Daumens mit Invasionsgrad 4 nach Clark, Dicke nach Breslow nicht angegeben [8]
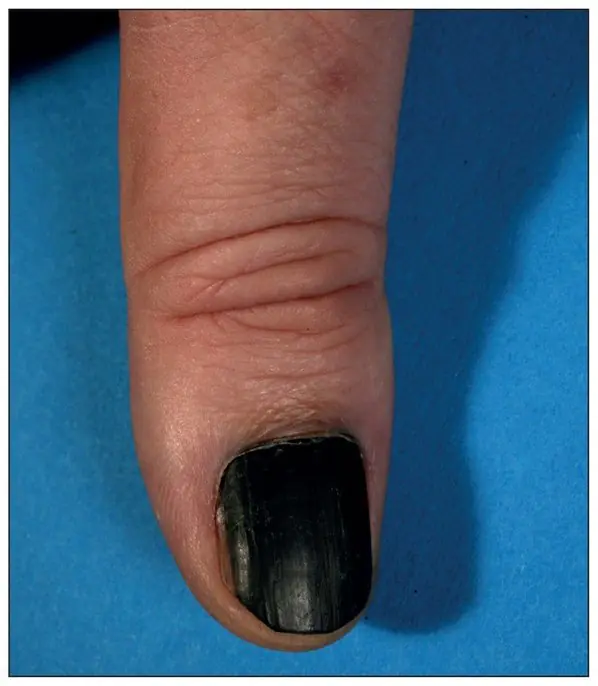
Subunguales Melanom, Breslow-Dicke 1,5 mm [7]
Wie kann man ein subunguales Melanom von allem anderen unterscheiden?
Hier ist ein ziemlich einfacher Algorithmus.
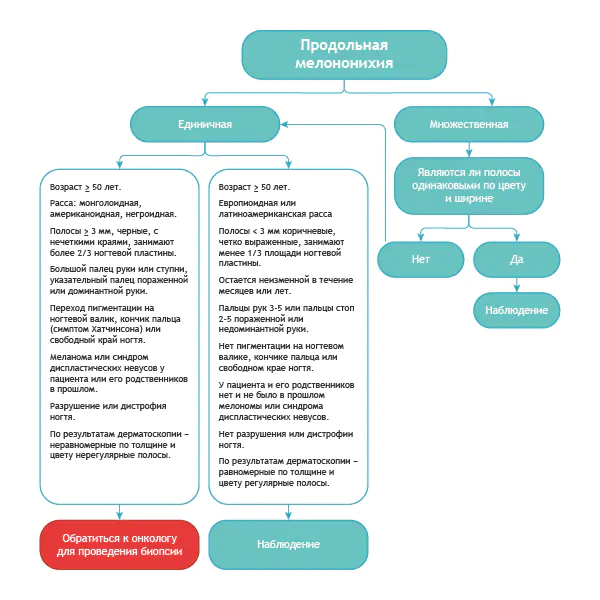
Algorithmus zur Differenzialdiagnose der benignen Melanonychie und der gleichen Erkrankung beim Melanom [8]
ABCDEF-Regel zur Diagnose von Nagelbettmelanomen
A (Alter) Alter – die höchste Inzidenz des subungualen Melanoms tritt im Alter zwischen 50 und 70 Jahren auf und weist auch auf Rassen mit erhöhtem Risiko hin: Asiaten, Afrikaner – sie machen 1/3 aller Melanomfälle aus.
B (braun bis schwarz) – Farbe braun und schwarz, mit einer Streifenbreite von mehr als 3 mm und unscharfen Grenzen.
C (Änderung) – Veränderung der Farbe der Nagelplatte oder keine Veränderung nach der Behandlung.
D (Ziffer) – Der Finger als häufigste Verletzungsstelle.
E (Erweiterung) – Ausbreitung der Pigmentierung auf den Nagelfalz oder die Fingerspitze (Hutchinson-Symptom).
F (Familie) – Verwandte oder der Patient haben in der Vergangenheit ein Melanom oder ein dysplastisches Nävus-Syndrom. [elf]
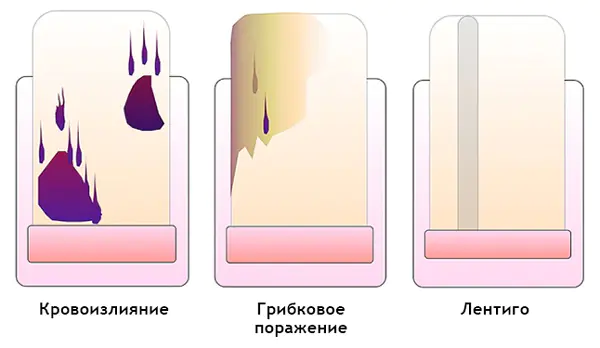
Wie man durch Dermatoskopie ein Hämatom von einem subungualen Melanom unterscheidet
Hämatom: [10]
- Es wandert mit seinem Wachstum unter den Nagel. Sie können dies verfolgen, indem Sie ein Foto der Formation vor dem Hintergrund eines in Längsrichtung angeordneten Lineals machen. Es ist wichtig zu beachten, dass ein Hämatom nicht immer auf ein Trauma zurückzuführen ist.
- Farbe von Rotblau bis Schwarzblau.
- Überträgt nicht die Nagelhaut, den Nagelfalz und die Fingerkuppe.
- Betrifft nicht den gesamten Nagel in Längsrichtung.
- Kann sich innerhalb weniger Wochen ändern.
- Die Farbintensität nimmt von der Mitte zur Peripherie hin ab.
- Dem kann ein Trauma vorausgehen.
- Kleine Blutflecken, die bei der Dermatoskopie zum Nagelrand ausgerichtet sind
Subunguales Melanom: [12]
- Heterogene Farbe, unregelmäßige Streifen mit Melanonychie.
- Dreieckige Streifen.
- Verteilt sich auf der Nagelplatte, dem freien Nagelrand oder der Fingerspitze.
- Zerstörung oder Dystrophie des Nagels.
Wie wird die Diagnose gestellt?
Wenn Sie ein Melanom des Nagelbetts vermuten, gibt es 3 Szenarien:
- Beobachtung mit fotografischer Aufzeichnung und wiederholten Untersuchungen.
- Biopsie mit teilweiser Entfernung der Nagelplatte.
- Biopsie mit vollständiger Entfernung der Nagelplatte.
Das resultierende Material wird zur histologischen Untersuchung geschickt.
Behandlung des subungualen Melanoms
In der Regel handelt es sich um eine Amputation eines Fingers. In letzter Zeit neigen viele Forscher dazu, die Phalanx statt des gesamten Fingers zu amputieren. Es gibt auch Arbeiten, die zeigen, dass die Höhe der Einrückung keinen Einfluss auf die Prognose hat.
Vorhersage
Wie bei Melanomen anderer Lokalisationen hängt die Prognose direkt von den Ergebnissen der histologischen Untersuchung ab. Dabei ist zu beachten, dass die Prognose für subunguale Melanome etwas schlechter ist als für Melanome an anderen Körperstellen. Je geringer die Breslow-Dicke, desto besser ist die Prognose.
Zusammenfassung
Das subunguale Melanom ist ein Tumor, dessen frühzeitige Diagnose recht schwierig ist. Die häufigsten Anzeichen sind das Vorhandensein eines Streifens auf dem Nagel und der Übergang der Pigmentierung zum Nagelfalz oder zur Fingerspitze. Wenn Sie eines dieser Symptome feststellen, müssen Sie einen Onkologen aufsuchen.
P.S.: Wenn Sie einen Termin bei einem Dermatologen oder Onkologen haben, zeigen Sie ihm Ihre Nägel. Wenn Sie Nagellack tragen, entfernen Sie diesen am besten vor Ihrem Termin.
Referenzliste
- Miller AJ, Mihm MC. Melanom. N Engl J Med. 2006; 355:51-65.
- Daten aus der Globocan-Studie 2012 der International Agency for Research on Cancer (IARC):
- Kuchelmeister C, Schaumburg-Lever G, Garbe C. Akrales Hautmelanom bei Kaukasiern: klinische Merkmale, Histopathologie und Prognose bei 112 Patienten // J. Dermatol. – 2000
- Takematsu H, Obata M, Tomita Y. Subunguales Melanom. Eine klinisch-pathologische Studie an 16 japanischen Fällen // Krebs. – 1985
- Wu XC, E >
Weitere Artikel:
Nützlicher Artikel? Reposten Sie in Ihrem sozialen Netzwerk!
Hinterlassen Sie einen Kommentar oder stellen Sie eine Frage

Guten Tag! Leider reichen die von Ihnen bereitgestellten Informationen nicht aus. Eine Online-Beratung läuft nicht darauf hinaus, „Ich habe mir das Foto angesehen und eine genaue, zuverlässige Diagnose gestellt.“
Um meine Antwort so fundiert wie möglich zu gestalten, frage ich Sie:
1) Beantworten Sie die Fragen im Fragebogen unter diesem Link:
https://cloud.mail.ru/public/N6PL/vjuWrRPvp
Sie können den Fragebogen einfach in das Texteingabefeld kopieren und direkt nach den Fragen die Antworten eingeben.
2) Senden Sie ein Foto gemäß den Empfehlungen dieses Artikels:
http://beinusov.ru/info/kak-sdelat-khoroshee-foto-rodinki-5-sovetov/
Ein gutes Foto ist wichtiger als ein Fragebogen. Wenn Sie also nicht wie im Artikel beschrieben vorgehen können, ist es besser, keine Zeit zu verschwenden und sofort einen Onkologen für eine persönliche Beratung aufzusuchen.
3) Aufgrund der sehr großen Anzahl an Fragen beantworte ich diese nur montags.
Fingerkrebs ist ein pathologischer Zustand des Körpers, der durch unkontrollierte und chaotische Teilung mutierter Zellen des Fingergewebes gekennzeichnet ist. Eine bösartige Neubildung kann von der Haut, dem Bindegewebe und der Knochenschicht der Fingerglieder des Arms oder Beins ausgehen.
Klassifizierung und Beschreibung
- Hautkrebs am Finger:
Klinisch tritt es in Form eines Melanoms auf. Der Tumor wird aus Zellen der oberflächlichen Schicht der Epidermis, sogenannten Melanozyten, gebildet, da sie ein bestimmtes Pigment produzieren – Melanin.
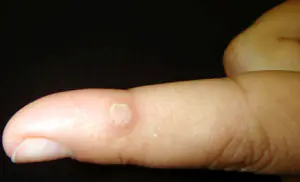
Je nach klinischem Krankheitsverlauf unterscheiden Ärzte drei Formen des Fingermelanoms:
- Als häufigstes Melanom gilt die oberflächliche Knotenform, die aus angeborenen Nävi und Altersflecken entsteht. Die pathologische Neubildung entwickelt sich in der Anfangsphase sehr langsam, ohne dass es beim Patienten zu subjektiven Beschwerden kommt. Nach 1-2 Jahren beginnt ein solcher bösartiger Tumor aktiv zu wachsen, Metastasen zu bilden und einen Tumor am Zeh oder Krebs an der Hand zu verursachen. Das Erscheinungsbild der Krebsläsion ist ein flaches braunes Wachstum mit gepunkteten blauen Flecken. Melanome neigen in der Regel zu Geschwürbildung, Blutungen und ragen nicht über die Hautoberfläche hinaus.
- Das noduläre Melanom gilt als besonders aggressiver Tumor, da es infiltrativ wächst (in die tiefen Hautschichten eindringt) und früh Metastasen bildet. Die Krankheit ist durch die Entwicklung einer knotigen Läsion eines unveränderten Bereichs dunkler Haut gekennzeichnet. Die knotige Form des Tumors wächst in der Regel sehr schnell, daher ist die Prognose der Erkrankung äußerst ungünstig.
- Das Lentigo-Melanom betrifft vorwiegend ältere Menschen. Fingerkrebs ist in offenen Hautbereichen lokalisiert und sieht aus wie ein dunkelblauer Fleck mit radialem Wachstum von pathologischem Gewebe. Die Prognose der Erkrankung gilt als günstig.
- Tumoren der Weichteile des Fingers:
Gebildet aus dem Muskel- und Bandgewebe der Hand. Solche Fingerkrebserkrankungen sind reichlich innerviert und durchblutet. Aufgrund der Art der Lokalisation des Weichteilsarkoms nimmt die bösartige Neubildung schnell an Größe zu und bildet Fernmetastasen. Zu den klinischen Manifestationen des Tumors zählen eine begrenzte Schwellung und Rötung der Phalanx der Hand. Das Auftreten von Schmerzen ist mit dem Druck des Krebsgewebes auf die Nervenenden des Fingers verbunden. Die Schmerzen werden durch herkömmliche Schmerzmittel lange Zeit nicht gelindert. Bei rechtzeitiger Diagnose behält die Krankheit einen günstigen Verlauf.
Hierbei handelt es sich um eine bösartige Neubildung der Knochenstrukturen. Zehenkrebs und Hände, die nach dem Osteoidtyp verlaufen, betreffen in den meisten Fällen Menschen mittleren Alters.
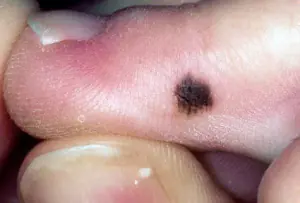
Die Krankheitssymptome treten in den späteren Stadien der Krebsentstehung auf. Die häufigste Beschwerde der Patienten sind schmerzende Schmerzen, die sich mit zunehmendem Krebstumor verstärken. Visuelle Manifestationen der Onkologie: Bildung von Vorsprüngen der Knochenstruktur, Funktionsstörungen in Form von Gelenkkontrakturen, Geschwüren und Blutungen.
Das Osteosarkom durchläuft während seiner Entwicklung nach und nach zwei Stadien:
- Lokalisiertes Sarkom. Der pathologische Prozess konzentriert sich nur auf den Bereich der primären Knochenschädigung.
- Metastasierter Tumor. In diesem Stadium der onkologischen Entwicklung können sich Krebszellen in entfernten Organen des Körpers befinden. Zum Beispiel, Fingerknochenkrebs metastasiert häufig in die axillären Lymphknoten und Brustorgane.
Diagnose von Fingerkrebs
Die Diagnose bösartiger Tumoren der Finger wird von einem Onkologen durchgeführt. Zunächst wird der Patient einer visuellen und palpativen Untersuchung unterzogen, bei der die Lokalisation und das Ausmaß des onkologischen Prozesses festgestellt werden. Nach der Erstuntersuchung werden dem Patienten weitere Diagnosemethoden verschrieben:
- Eine Röntgenuntersuchung, bei der die Lage und Struktur einer krebsartigen Läsion des Knochengewebes geklärt wird.
- Die Computertomographie ist eine hochpräzise Methode zur Bestimmung des Vorliegens einer bösartigen Neubildung mittels schichtweiser Durchleuchtung.
- Knochenscan. Mit der Methode können Sie diagnostizieren, wie Zehenkrebs, so und Fingerkrebs, die mit Röntgenmethoden manchmal nicht diagnostiziert werden können.
Die endgültige Bestimmung der Art und des Stadiums der Tumorentwicklung ist anhand der Ergebnisse der zytologischen Analyse mutierter Zellen möglich. Bei einer Biopsie werden Proben von Krebsgewebe entnommen.
Moderne Behandlung von Fingerkrebs
Moderne Patienten entscheiden sich zunehmend für das Format der Videokonsultation, um unabhängig vom Standort Empfehlungen der berühmtesten Ärzte zu erhalten. Finden Sie heraus, wie viel es kostet, aus der Ferne mit Ärzten zu kommunizieren, die Politiker und Präsidenten behandeln!
Onkologie des Haut- und Knochengewebes der Extremitäten kann chirurgisch mit der traditionellen Chirurgie (Spätstadien des Krebsprozesses) und der Methode des Tiefgefrierens mit flüssigem Stickstoff (Anfangsstadium der Krankheit) entfernt werden. Bösartige Prozesse in den tiefen Schichten des Fingers und Osteosarkom erfordern einen radikalen Eingriff, um den Tumor zusammen mit dem umliegenden gesunden Gewebe zu entfernen. Bei starker Krebsausbreitung führt der Chirurg eine Amputation der Hand oder der oberen Extremität durch.
Weitere Therapiemethoden, die zur Stabilisierung des malignen Wachstums in der präoperativen Phase und zur Verhinderung der Metastasenbildung nach Tumorresektion eingesetzt werden:
- Bei der Chemotherapie handelt es sich um eine Methode zur Zerstörung von Krebszellen mithilfe von Zytostatika.
- Strahlentherapie, bei der hochaktive Röntgenstrahlen zum Einsatz kommen.



